Желудочное кровотечение неотложная помощь алгоритм – алгоритм действий. Причины, симптомы и лечение желудочного кровотечения
Алгоритм оказания неотложной помощи. Кровотечение из верхних отделов желудочно-кишечного тракта
№6, 25, 7, 38 Кетоацидотическая кома, ЛЕЧЕНИЕ
Лекарственная терапия • Инсулин растворимый (человеческий генноинженерный) в/в в начальной дозе 0,1 ЕД/кг с последующей инфузией 0,1 ЕД/кг/ч (примерно 5–10 ЕД/ч) • Коррекция дегидратации •• 1000 мл 0,9% р – ра натрия хлорида в течение 30 мин в/в, затем •• 1000 мл 0,9% р – ра натрия хлорида в течение 1 ч, затем •• 0,9% р – р натрия хлорида со скоростью 500 мл/ч (приблизительно 7 мл/кг/ч) в течение 4 ч (или до купирования дегидратации), в дальнейшем продолжают инфузию со скоростью 250 мл/ч (3,5 мл/кг/ч), контролируя содержание глюкозы в крови •• При снижении концентрации глюкозы до 14,65 ммоль/л — 400–800 мл 5% р – ра глюкозы на 0,45% р – ре натрия хлорида в течение суток • Возмещение потерь минеральных веществ и электролитов •• При концентрации калия в сыворотке крови <5,5 ммоль/л — препараты калия (например, калия хлорид со скоростью 20 ммоль/ч) •• При рН артериальной крови ниже 7,1 — натрия гидрокарбонат 3–4 мл/кг массы тела •• Фосфаты — 40–60 ммоль со скоростью 10–20 ммоль/ч.
№ 37, 19, 26 гипертонический криз
Лучше всего таблетку не глотать, а рассосать под языком. Прием таблетки нифедипина, или эналаприла в дозе 0,01г. Если состояние больного отягощено сильной головной болью из-за повышения внутричерепного давления, дайте ему выпить мочегонное средство – таблетку фуросемида или лазикса. Если имеется сердечная боль, необходимо принять нитроглицерин (под язык) 1- 2 таблетки.
№ 7 Мерцательная аритмия
При неосложненном пароксизме мерцательной аритмии препаратом выбора является ПРОКАИНАМИД (НОВОКАИНАМИД), вводимый в/в медленно в дозе 1000мг в течение 8-10минут (10мл 10% раствора, доведенные до 20мл изотоническим раствором хлорида натрия) с постоянным контролем АД, ЧСС и ЭКГ. В момент восстановления синусового ритма введение препарата прекращается. В связи с возможностью снижения АД он вводится в горизонтальном положении больного при заготовленном шприце с 0,1мг ФЕНИЛЭФРИНА (МЕЗАТОНА). При исходно пониженном АД в один шприц сПРОКАИНАМИДОМ набирается 20-30мкг МЕЗАТОНА (ФЕНИЛЭФРИНА). Альтернативой ПРОКАИНАМИДУможет служить ВЕРАПАМИЛ. Этот препарат не всегда восстанавливает синусовый ритм, но эффективно снижает ЧСС. При магнийзависимом мерцании предсердий (доказанная гипомагниемия или наличие удлиненного интервала QT) препаратом выбора служит КОРМАГНЕЗИН (МАГНИЯ СУЛЬФАТ), являющийся в остальных случаях дополнительным средством для урежения ритма. КОРМАГНЕЗИН (МАГНИЯ СУЛЬФАТ) вводится в/в в течение 10-15минут в дозе 400-800мг магния (20-40мл 10% или 10-20мл 20% раствора). При отсутствии эффекта проводится повторное введение через 30 мин.
№ 2 , 40 Печеночная недостаточность
1. При рвоте повернуть голову пациента на бок, подставить сосуд для рвотных масс. После рвоты проводить туалет полости рта. При нарушении сознания каждые 2 часа менять положение тела больного для профилактики пролежней.
2. Сообщить врачу, по его назначению провести сифонные промывания желудка и кишечника 2% раствором гидрокарбоната натрия (в дальнейшем 1-2 раза в сутки).
3. Ввести антибиотики (аминогликозиды) 30-40 мг/кг в сутки каждые 6 ч per os или внутримышечно.
4. Провести инфузионную терапию (из расчета 30-50 мл/кг): 10% раствор глюкозы — 500-1000 мл, инсулин — 10 ЕД, 7,5% раствор калия хлорида — 20-50 мл внутривенно капельно.
5. Ввести раствор Рингера — 500-1000 мл, 20% раствор сорбитола — 250-500 мл, реополиглюкин — 5-10 мл/кг, реосорбилакт — 200 мл, 20% раствор альбумина — 100 мл.
6. Ввести кокарбоксилазу — 100 мг, 5% раствор аскорбиновой кислоты — 4,0 внутривенно струйно 2 раза в сутки.
7. Глюкокортикостероиды (гидрокортизон, дексаметазон) из расчета на преднизолон 2-6 мг/кг/сут, внутримышечно, внутривенно.
8. Ввести контрикал, трасилол 1000-2000 внутривенно капельно.
9. 15-20% раствор маннитола — 1-1,5 г на 1 кг массы тела внутривенно капельно.
10. При психомоторном возбуждении — 0,5% раствор седуксена (реланиум, сибазон) — 2-4 мл внутримышечно, внутривенно; 20% раствор натрия оксибутирата — 5-10 мл на 20% растворе глюкозы внутривенно.
11. Постоянно давать увлажненный кислород.
12. В случае необходимости — гемосорбция, лимфосорбция, плазмосорбция, гипербарическая оксигенация
.
№15 астматический статус
-беродуал 2-3мл (40-60 капель, максимум – 80 капель) развести 3мл физраствора через небулайзер в течение 5-10 мин
-будесонид (пульмикорт) 1-2 мг (1-2 небулы) через небулайзер в течение 5-10 мин
-при неэффективности ингаляции в/в струйно медленно 10мл раствора аминофиллина (эуфиллина) 2,4%, разведённого 10мл физраствора ПЛЮС
-физраствор 500мл в/в капельно
-кислородно-воздушная смесь со скоростью 2-6 л/мин через носовые канюли или маску Вентури
-интубация трахеи или ведение ларингеальной трубки иискусственная вентиляция лёгких
В стационаре
-под в/в наркозом – бронхоальвеолярный лаваж (промывание бронхов тёплым физраствором через бронхоскоп)
№35, 10 анафилактический шок
-постоянно следить за положением языка
-выше места подкожной инъекции жгут на 30минут, ослабляя каждые 10минут или лёд на место внутримышечной инъекции
-обколоть место инъекции 0,1% раствором адреналина (0,3-0,5мл развести 3-5мл физраствора)
-дать тёплый и влажный кислород 20-30%, в тяжёлых случаях 100%
-в/в болюсно, а затем капельно физраствор до 1л
-адреналин в/м по 0,5мл в 4 разных участка тела каждые 10-15мин до восстановления сознания
-60-150мг преднизолона п/к, в тяжёлых случаях в/в струйно с 10-20мл 40% глюкозы
-1-2мл 2% супрастина в/м
-сальбутамол через небулайзер – 2 вдоха
-0,3-0,5мл 0,1% атропина сульфата п/к
№39 гипогликемическая кома
-тиамин 100 мг в 10мл физраствора в/в струйно
-глюкоза 40% 60-120мл в/в струйно медленно
В стационаре:
-взять кровь из вены на клинический и биохимический анализ
-глюкагон 1мг (1мл) п/к, если сознание не восстановилось
-глюкоза 5% или 10% 400мл в/в капельно
-физраствор 500-1000мл в/в капельно
-налоксон 0,4—2 мг в 10мл физраствора в/в струйно
№9 Тиреотоксический криз
-произвести катетеризацию мочевого пузыря
-ввести зонд в желудок
-дать увлажнённый кислород
-на область магистральных сосудов бедер, печени – пузыри со льдом
-диклофенак 2,5% 1 мл в/м
-в/в капельно 400мл физраствора, 400мл гемодеза, 400мл полиглюкина, 400мл 5% глюкозы
-обзидан 0,25% 5-10мг в/в струйно медленно на 10мл физраствора
В стационаре
-гидрокортизона гемисукцината 100—200 мг внутривенно, а затем по 100 мг внутримышечно через 3-4 ч
-мерказолил 50—60 мг в сутки
-плазмаферез, если улучшение не наступит в течение 1-2 суток
№ 14 Отек легких (острая ЛЖ недост), № 27 сердечная астма
-аспирация пены из дыхательных путей
-оксигенотерапия через пеногаситель (70º этанол)
-нитроглицерин 1-2 таблетки (0,0005-0,001г) под язык ИЛИ изосорбид динитрат (изокет-спрей) 1-2 дозы распылить ИЛИ нитроглицерин (перлинганит) 10мг в 250мл физраствора в/в капельно 5-10мг в час-морфина сульфат 1% 0,5-1мл в/в струйно медленно в 9мл физраствора
-в/в струйно медленно 40-200мг фуросемида (лазикса) в 9мл физраствора
-дроперидол 2-3мл в/в в 7-8мл физраствора
-интубация трахеи или ведение ларингеальной трубки и искусственная вентиляция лёгких (ИВЛ)
№ 18 Пароксизм суправентрикулярной тахикардии
при стабильной гемодинамике и ясном сознании купируют при помощи
1) вагусных рефлекторных приёмов. Они направлены на раздражение блуждающего нерва и замедление проведения импульса через атриовентрикулярный узел (имитация пробы Вальсальвы):
-задержка дыхания; -кашель; -резкое натуживание после глубокого вдоха; -вызывание рвоты;
-проглатывание корки хлеба; -погружение лица в ледяную воду;
2) массажа каротидного синуса (допустим при достаточном кровоснабжении головного мозга).
Отсутствие эффекта от рефлекторных приёмов требует применения противоаритмических средств.
ВЕРАПАМИЛ вводится в/в болюсно в дозе 2,5-5 мг за 2-4 мин (во избежание развития коллапса или выраженной брадикардии) с повторным введением 5-10 мг через 15-30 мин при сохранении тахикардии и отсутствии гипотензии.
ПРОКАИНАМИД (НОВОКАИНАМИД) можно использовать при неэффективности верапамила, но не ранее чем через 15 мин после введения последнего и при условии сохранения стабильной гемодинамики.
Возможно также использование бета-адреноблокаторов (ПРОПРАНОЛОЛА) и сердечных гликозидов (ДИГОКСИНА), но их эффективность при пароксизмальной суправентрикулярной тахикардии составляет только 40-55%. Если больному уже введен ВЕРАПАМИЛ, то не ранее чем через 30 мин после его введения можно использовать ПРОПРАНОЛОЛ (ОБЗИДАН, АНАПРИЛИН) сублингвально в дозе 10-20 мг. ДИГОКСИН в дозе 0,25-0,5мг эффективен при узловой тахикардии, в остальных случаях он только уменьшает ЧСС.
АДЕНОЗИН (АТФ): 10 мг (1мл 1% раствора) вводят в/в болюсно в течение 5-10 сек, при отсутствии эффекта через 2-3 минуты повторно вводят еще 20мг (2мл 1% раствора). Эффективность препарата составляет 90-100% и восстановление ритма происходит в течение 20-40 секунд после введения.
ПРИМЕЧАНИЕ. Внутривенное введение болюса АДЕНОЗИНА (АТФ) при суправентрикулярных пароксизмах в 50% случаев приводит к 10-15 секундной асистолии, а в 0,2-3% случаев асистолия может затягиваться более чем на 15 секунд, что может потребовать нанесения прекордиального удара или проведения непрямого массажа сердца (требуется всего несколько массажных движений).
Прекордиальный удар – удар кулаком по грудине на границе между её средней и нижней третью.
Риск развития подобных осложнений является причиной, по которой применение АДЕНОЗИНА(АТФ) допустимо только в условиях специализированного реанимобиля или в стационаре.
Если гемодинамика нестабильная – электроимпульсная терапия (200-360 Дж).
Нет эффекта – госпитализация.
№ 22 ТЭЛА
-дать кислород со скоростью 10 л/мин
-провести пульсоксиметрию
-морфин 1 мл 1% раствора в 9 мл физраствора в/в дробно
-допамин 200мг в 250мл физраствора в/в капельно
-эуфиллин 2,4% 10мл в 10мл физраствора в/в медленно струйно
-аспирин 250-500мг разжевать и рассосать во рту
-гепарин 15000-25000 ME в 10мл физраствора в/в струйно медленно
В стационаре
-интубация трахеи и проведение ИВЛ
-оперативное вмешательство
-уложить больного на спину, повернуть голову набок, под голову клеёнку, пелёнку, лоток
-на эпигастрий – пузырь со льдом
-контроль гемодинамики, ЧДД и температуры
-посчитать индекс Альдговера
-дать 20-30% кислород
-физраствор 500мл в/в капельно
-гидроксиэтилкрахмал 6% 500мл в/в капельно
-ε-аминокапроновая кислота 200мл в/в капельно
-дицинон (этамзилат) 12,5% 2-4мл в/в струйно с 16-18мл физраствора
-викасол 1% 2мл в/м
В стационаре
-взять кровь из вены для клинического и биохимического анализа
-транексамовая кислота по 1,0-1,5 г 3-4 раза в сутки в/в капельно
-переливание свежезамороженной плазмы
Кардиогенный шок
-допамин 200мг в 250мл физраствора в/в капельно или
-добутамин 250мг в 250мл физраствора в/в капельно
-норадреналин 0,2% 16мг (8мл) в 250мл физраствора в/в капельно
Обморок
-уложить, опустив голову ниже уровня туловища, поднять ноги, обеспечить приток свежего воздуха
-обложить грелками, тепло укрыть
-массаж активных точек: на мизинце в области ногтя, между большим и указательным пальцами руки, под носом, массаж ушных раковин и пальцев рук
-дать понюхать нашатырный спирт (водный раствор аммиака)
-ингаляция карбогена (смесь 95% кислорода и 5% углекислого газа) или дышать в полиэтиленовый пакет
-глюкоза 40% 50-100мл в/в струйно медленно
-глюкоза 5% 400мл в/в капельно
Инфаркт
-дать 20-30% кислородно-воздушную смесь увлажнённую и тёплую
-нитроглицерин 0,0005г под язык или 1-2 дозы аэрозоляизосорбида динитрата (изомак-спрей, изокет-спрей) или
-изосорбида динитрат (изокет, кардикет) или нитроглицерин (перлинганит) 10мг в 250мл физраствора в/в капельно
-аспирин 0,25 таблетки (0,125г) разжевать и рассосать во рту
-клопидогрель (плавикс) 300мг внутрь
-гепарин 4000ЕД в/в струйно медленно в 10мл физраствораили
-эноксапарин (клексан) 1мг/кг п/к
-метопролол (беталок) 5-15мг в 10мл физраствора в/в медленно
-фентанил 0,005% 2мл в 8мл физраствора в/в медленно струйно или
-морфина сульфат 1% 0,5-1мл в 9мл физраствора в/в струйно медленно или
-дроперидол 2мл в 7-8мл физраствора в/в струйно медленно
-метоклопрамид (церукал, реглан) 10-20 мг в 10мл физраствора в/в струйно медленно
-атропин 0,5 мг (0,5 мл 0,1% раствора) в/в струйно медленно
-альтеплаза (актилизе) 10мг в 10мл физраствора в/в струйно, затем 90 мг в/в капельно в 250мл физраствора
Полная ав блокада
Для восстановления адекватной гемодинамики бывает достаточно увеличить ЧСС в/в введением 0,1% раствора АТРОПИНА СУЛЬФАТА в дозе 0,3-1,0 мл с повторением начальной дозы при её эффективности через 4-5ч.
Неэффективность терапии атропином служит показанием к временной ЭЛЕКТРОКАРДИОСТИМУЛЯЦИИ, а при невозможности ее проведения, по жизненным показаниям может быть использован ОРЦИПРЕНАЛИН (в дозе 10-30 мкг/мин. под контролем ЧСС в/в капельно до появления терапевтического эффекта).
Острая почечная недостаточность
-физраствор 400мл в/в капельно, если нет отёков -кальция глюконат 10% 100-120мл в/в струйно медленно -дофамин 2,5мкг на кг массы тела в мин при гипотонии -нифедипин (коринфар) 10-20 мг внутрь при гипертонии -электрокардиостимуляция при брадикардии ниже 30 в минуту | |
В стационаре -собрать мочу на общий анализ -взять кровь из вены на клинический и биохимический анализ -сделать рентгенографию грудной клетки -глюкоза 5% 200мл с 10ЕД инсулина в/в капельно -сода 4% 200мл в/в капельно, если рН ниже 7,0 -фуросемид 250мг в/в струйно при преренальной ОПН -амоксициллин 500мг или флуклоксациллин 500мг в/в -гемосорбция, плазмоферез, гемодиализ при неэффективности -устранение причины ОПН | |
studfiles.net
неотложная помощь, признаки, алгоритм действий
Смертельно опасные осложнения заболеваний желудочно-кишечного тракта, проявляющиеся в желудочно-кишечных кровотечениях, требуют неотложной помощи медицинского персонала.
Статистические данные медиков не утешительны: более 70% пациентов с невылеченной язвой сталкиваются с этой опасной патологией. Более того, к ней могут привести еще более 100 заболеваний.
В процессе патологических изменений кровь попадает в просвет пищеварительного тракта, нарушая его естественную деятельность. При отсутствии своевременной помощи пациент может умереть.
Данные кровотечения могут иметь разный характер локализации, скрытый и проявляющийся период течения.

Виды и их классификация
Деление жкк проводят, основываясь на нескольких критериях.
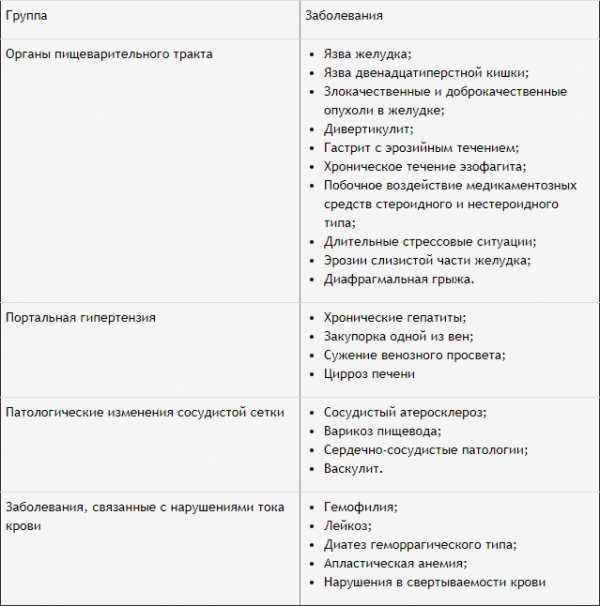
В зависимости от причин, которые вызвали кровотечение, выделяют 2 группы патологий:
Обратите внимание!
Чаще всего кровоизлияния возникают в связи с первой причиной, а также иных патологий эрозийного характера в желудке.
Следующее деление базируется на характеристике процесса обострения.
- Острое кровоизлияние – интенсивная потеря крови;
- Хроническая кровопотеря – кровь изливается медленно длительное время.
Обратите внимание!
Кровоизлияние в органы ЖКТ чаще всего случаются у мужчин после 50 лет.
Признаки кровоизлияния могут иметь явное выражение или протекать со скрытой симптоматикой.
Такие состояния протекают в единичной фазе или имеют рецидивирующий тип.
Немаловажное значение для диагностики и лечения имеет локализация произошедшего осложнения. В связи с этим выделяют еще 2 вида кровоизлияний:
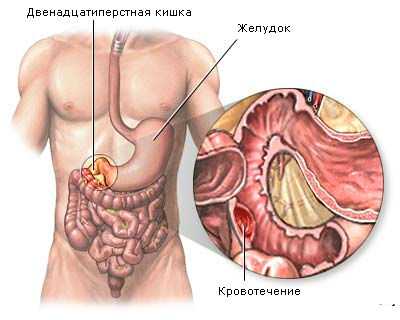
- Излияние крови из верхнего отдела ЖКТ;
- Излияние крови из нижнего отдела ЖКТ.
Обратите внимание!
Более 30 % кровоизлияния приходится на двенадцатиперстную кишку.
Причины
Учитывая большое разнообразие факторов, вызывающих кровоизлияние в область пищеварительного тракта, медики классифицировали их в 4 большие группы.

Обратите внимание!
Как правило, кровопотерю вызывают сразу несколько приведенных факторов.
Кишечное кровотечение возникает из-за таких патологий:
- Геморрой;
- Гельминтозы;
- Новообразования;
- Колиты инфекционной природы;
- Дивертикулез кишечника;
- Травмирование кишечных стенок инородными предметами;
- Осложнения после заболеваний инфекционного характера.
Симптоматика
Мы уже упоминали о том, что кровоизлияние в полость желудочно-кишечного тракта является следствием многочисленных заболеваний.
Поэтому симптоматика в каждом конкретном случае будет несколько отличаться, имея общие и специфические проявления.
К общим (системным) признакам относятся ранние проявления патологии:
- Сильная слабость и упадок сил;
- Проявления головокружения, потеря сознания;
- Резкие поведенческие изменения: излишняя возбудимость и раздражительность, легкая спутанность сознания;
- Появление холодного пота;
- Постоянная жажда и ощущение сухости во рту;
- Посинение пальцев и губ;
- Пациент бледен;
- Измененное состояние пульса: он учащен или чуть слышен;
- Резкий спад показателей артериального давления.
Обратите внимание!
В период проявления первичных (общих) симптомов диагностика кровоизлияния крайне затруднена!
При развитии кровопотери появляются признаки, указывающие на наличие патологии.
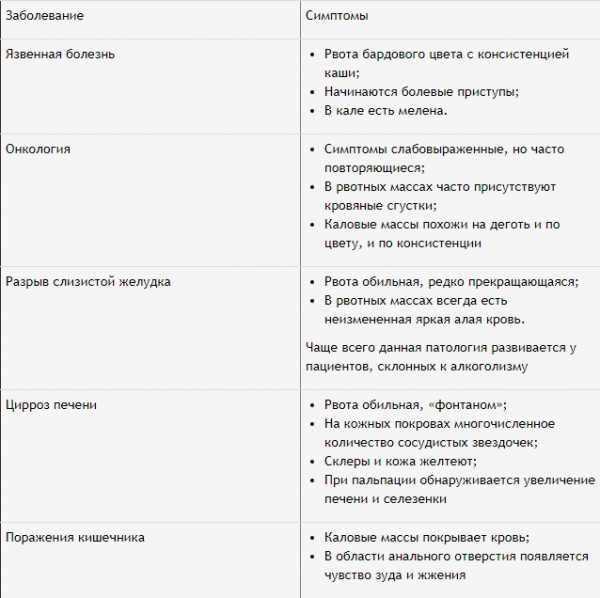
Главный симптом – появление рвоты, которая имеет специфический бардовый оттенок. В ней всегда присутствуют примеси крови. Медики называют этот особый оттенок рвотных масс «кофейной гущей». Цвет рвоты меняется из-за длительного контакта с желудочным соком. Темный, насыщенный цвет свидетельствует о том, что желудок уже содержит как минимум 100 мл крови.
Обратите внимание!
Если рвота возникает с периодичностью в 1 час, это свидетельствует о непрекращающемся кровоизлиянии.
В том случае, если рвотные массы наполнены ярко-алой кровью, это является свидетельством профузной кровопотери.
Вторым важным признаком обширного кровотечения в пищеварительном тракте является цветовые изменения кала. К тому же каловые массы часто меняют и свою консистенцию, становясь жидкими. Как правило, они имеют черный цвет, характерный блеск и липкость.
Рассмотрим основные специфические признаки кровоизлияния, которые проявляются в зависимости от вида заболевания, их вызывавшего.
Обратите внимание!
Чтобы удостовериться, что в каловых массах есть кровь, нужно добавить в них перекись водорода. Появление шипения подтвердит подозрения.
Определиться с причиной появления такого рода кровотечений без инструментальной диагностики очень сложно. К тому же проявления патологических процессов начинаются внезапно, поэтому важно на основе представленных выше симптомов распознать их и быстро оказать помощь при желудочном кровотечении.
Специфика неотложных действий
Желудочное кровотечение предполагает неотложную помощь медицинского персонала. Самостоятельно остановить кровопотерю не удастся, а любое промедление может стоить жизни пациенту.
Поэтому доврачебная помощь должна начинаться с вызова бригады скорой помощи или немедленной транспортировки пострадавшего в ближайшее медицинское учреждение.
До осмотра пациента медиками нужно соблюдать следующий алгоритм действий:
- Обеспечить больному удобное положение лежа;
- Исключить его подвижность;
- Человека нужно расположить на ровной поверхности так, чтобы голова находилась чуть ниже остального уровня тела;
- При наличии рвоты повернуть голову на бок, чтоб больной не захлебнулся ее массами;
- К области живота прикладывают грелку, наполненную льдом, или любой очень холодный предмет, который несколько раз обернут в любую материю;
- Обеспечить максимальное психологическое спокойствие пациента.
При желудочно-кишечных кровотечениях во время оказания неотложной помощи запрещено:
- Без медицинского персонала промывать желудок пострадавшему;
- Давать пациенту кушать или пить;
- Использовать анальгетики без назначения медиков.
Обратите внимание!
Первая помощь в обязательном порядке предусматривает фиксирование показателей артериального давления до приезда медицинского персонала.
В учреждение здравоохранения пациента транспортируют исключительно в положении лежа на носилках, край которых в области головы должен быть слегка опущен.
Кровоизлияния в области ЖКТ не являются самостоятельными заболеваниями. Они – следствие многочисленных болезней. Поэтому, чтобы опасное осложнение не привело к печальным последствиям, пациентам, имеющим хронические заболевания этой категории, нужно проходить регулярные врачебные обследования и придерживаться рекомендованного питания.
propomosch.ru
Первая помощь при желудочном кровотечении
Развитие кровотечения из желудочно-кишечного тракта (ЖКТ) – это грозный симптом, требующий экстренной диагностики и лечебных мероприятий. Источником истечения крови в 50% является желудок. Большие кровопотери опасны для жизни человека геморрагическим шоком, острой анемией, почечной и полиорганной недостаточностью.
Как определить желудочное кровотечение
Боль не всегда сопровождает желудочное кровотечение (ЖК). Чаще она появляется из-за основного заболевания, вызвавшего истечение крови. Основные симптомы:
- тошнота, рвота с кровяными сгустками цвета кофейной гущи;
- снижение артериального давления;
- бледность кожи конечностей, губ;
- кал с примесями крови дегтеобразной консистенции и черного цвета;
- общая слабость от легкого недомогания до головокружения, обморока и даже комы;
- резкие скачки пульса;
- холодный пот;
- шум в ушах;
- потемнение в глазах.

Меры первой помощи
Симптомы желудочного кровотечения нарастают очень быстро, поэтому нужно срочно вызывать скорую. До ее приезда больному должен быть обеспечен полный покой. На эпигастральную область накладывают холод, исключают любую пищу. Что нельзя делать в такой ситуации:
- ставить клизму;
- при обмороке приводить в чувство при помощи нашатыря;
- давать пищу и воду;
- промывать желудок;
- заставлять человека двигаться.
Доврачебная помощь при желудочном кровотечении
При появлении признаков грозного состояния нужно срочно вызвать скорую. Особенно это касается случаев, когда происходит рвота алой кровью – это указывает на быструю кровопотерю. Неотложная помощь при желудочном кровотечении до приезда врачей:
- Уложить пострадавшего на спину, обеспечить ногам приподнятое положение при помощи подушки.
- Не давать никаких напитков и пищи, поскольку это стимулирует активность ЖКТ и увеличивает кровопотери.
- На область предполагаемого кровотечения поместить сухой лед или другой холодный предмет, чтобы сузить сосуды.
- Прикладывать холод по 15–20 мин. с перерывами по 2–3 мин. для исключения обморожения.
- Если человек находится без сознания, следить за пульсом и дыханием. Также смотреть, чтобы при рвоте массы не попали в дыхательные пути.
- Медикаментозные препараты давать нежелательно. Только в остром состоянии допускается дать человеку 30–50 мл Аминокапроновой кислоты, 1-2 ч. л. хлористого кальция либо 2-3 измельченные таблетки Дицинона. Выбрать нужно только один препарат.
Остановка кровотечения в больнице
Врачи на носилках транспортируют пациента до машины скорой.
В стационаре проводят диагностику, осуществляют катетеризацию подключичной и периферической вен, мочевого пузыря.
Далее промывают желудок для удаления скопившейся крови. Этапы остановки кровопотери:- Введение кровоостанавливающих препаратов. Цель – остановить истечение крови.
- Внутривенное вливание препаратов, восполняющих недостаток жидкости и нормализующих кровоток. Цель – восстановление объема циркулирующей крови и межклеточной жидкости.
- Операция. Показана при кровотечениях 2-й степени тяжести, если его не удалось остановить консервативным путем, и во всех случаях кровопотери 3-ей степени тяжести.
Кровоостанавливающие препараты
Основным этапом лечения ЖК является назначение кровеостанавливающих препаратов. Их введение осуществляется по следующим схемам:
Наименование препарата | Способ введения | Дозировка |
Аминокапроновая кислота | Внутривенно | 1-5% раствор, 100 мг на 1 кг массы тела каждые 4 ч, но не более 15 г в сутки. |
Дицинон | Внутривенно или внутримышечно | 2 мл 3 раза за сутки. |
Викасол | Внутримышечно | 1 мл 2 раза в сутки. |
Свежезамороженная плазма | Внутривенно капельно | 200-1200 мл |
Ингибиторы протонной помпы (Омепразол) | Внутривенно болюсно | 8 мг в час на протяжении 3 суток. |

Инструментальные методы остановки кровотечения из желудочно-кишечного тракта
Показание к хирургическому лечению ЖК – кровотечение 3-ей степени тяжести. Операцию проводят и при профузном или рецидивирующем истечении крови. В таком случае только хирургическое вмешательство поможет остановить кровотечение. Варианты эндоскопических операций:
Метод остановки истечения крови из ЖКТ | Описание |
Стволовая ваготомия с частичной резекцией желудка | Это операция по полному иссечению ствола блуждающего нерва над областью диафрагмы вплоть до его разветвления. Все органы брюшины иннервируются, устраняется воспаление. |
Термический метод | Высушивание тканей при помощи электрического тока, за счет чего кровоточащие сосуды тромбируются. |
Тампонада зондом Блейкмора | Зонд Блейкмора – это одноразовое резиновое устройство, которое вводят в желудок до третьей метки. Далее раздувают его нижний балон, затем – верхний. Так вены кардиального отдела желудка и нижней трети пищевода прижимаются, а кровь останавливается. |
Ушивание слизистых оболочек | Если предыдущие методы не помогли, то врач ушивает место разрыва слизистых оболочек. |
Гастротомия с параллельным иссечением язвы | Это операция вскрытия просвета желудка с целью обнаружения источника кровотечения и его ушивания. |
Видео
Опрос Доверяете ли вы современной медицине?Спасибо за ответ Посмотреть результаты
Поделитесь с друзьями Ответитьvrachmedik.ru
алгоритм действий доврачебного оказания помощи при ЖКК
Желудочно-кишечные кровотечения (ЖКК) – это острые осложнения целого ряда заболеваний, синдромов, патологий, представляющие собой попадание крови в просвет ЖКТ. Практические всегда, они требуют проведения первичной неотложной помощи, а также как можно более оперативной транспортировки больного в стационар, специализирующийся на терапии и хирургии органов желудочно-кишечного тракта.
Каковы типичные причины ЖКК? Как вовремя выявить желудочно-кишечное кровотечение? Какие мероприятия включает в себя первая помощь при желудочно кишечном кровотечении в отношении пострадавшего? Об этом и многом другом вы прочитаете в нашей статье.
Возможные причины кровотечения
ЖКК часто путают с классическим полостным кровотечением из-за того, что источником патологии являются органы желудочно-кишечного тракта. Однако в этом случае, кровь попадает в брюшную полость, подавляющее большинство ситуаций связано с разрывом кишечника, травмами живота и проникающими ранениями в указанную локализацию, тогда как желудочное кровотечение преимущественно вызвано осложнениями заболеваний.
Наиболее известные причины желудочно-кишечных кровотечений:
- Гастриты эрозивного либо геморрагического типа;
- Дуодениты, в том числе язвенной формы;
- Варикозные расширения вен желудка и пищевода на фоне системной гипертензии портального типа;
- Эзофагиты;
- Синдром Мэллори-Вейса;
- Опухоли желудка, кишечника и пищевода, преимущественно злокачественного вида;
- Геморрои в запущенной стадии;
 Колиты инфекционного типа;
Колиты инфекционного типа;- Аортокишечные свищи;
- Гельминтозы;
- Инородные предметы в ЖКТ;
- Широкий спектр общих проблем с тонкой и толстой кишкой, от ангиодисплазии и полипов до туберкулёза и хронических воспалительных процессов;
- Редкие патологии – опухоли ДПК-структуры, множественные телеангиэктазии и мальформации сосудов, ДВС-синдром лекарственно-токсической природы, эзофагеальный тип язвы ротовой полости, Миккелеевы дивертикулы, болезнь Крона;
- Прочие заболевания, патологии, синдромы, косвенно влияющие на работу ЖКТ.
Как определить ЖКК?
Поскольку ЖКК не является отдельной болезнью, а выступает следствием ряда других патологий, проявления его неспецифичны и варьируются в весьма широких пределах.
Потенциальные симптомы ЖКК:
- Появление тошноты и рвоты с кровяными сгустками, цвета кофейной гущи;
- Общую слабость организма, от легкого недомогания до головокружений, обморока и даже комы;
- Резкие скачки пульса, чаще всего от слабого до учащенного;
- Общую интоксикацию, включающую в себя холодный пот, бледность кожных покровов, губ, конечностей;
- Снижение артериального давления, прогрессирующее в прямой зависимости от текущей кровопотери;
- Ненормальный стул с примесями крови, чаще всего дегтеобразной консистенции.
Помимо указанных проявлений, пациент также страдает от симптомов основного заболевания, вызвавшего желудочно-кишечное кровотечение.
Первая помощь при желудочном кровотечении
Проявление признаков желудочного кровотечения является основанием для вызова скорой и оказания первой помощи – пациент должен быть доставлен в стационар или отделение, специализирующееся на заболеваниях и острых состояниях при патологиях желудочно-кишечного тракта.
До приезда бригады медиков необходимо оказать человеку первую посильную помощь.
Первая неотложная помощь при желудочном кровотечении имеет свой алгоритм действий:
- Обеспечьте больному полный покой, уложив его в горизонтальное положение не спину и слегка приподняв ноги – под них можно подложить валик;
- До любых диагностических мероприятий не давайте человеку еду и питье – стимуляция работы ЖКТ в данной ситуации может привести к ухудшению состояния и появлению дополнительных осложнений;
- После выявления предполагаемой локализации ЖКК, приложите туда лед либо холодный предмет для сужения сосудов и недопущения слишком быстрого развития воспалительно-отечного процесса. Процедура занимает 20 минут с 3-х минутными перерывами, при необходимости (до приезда скорой помощи) её можно повторить, спустя 30-40 минут после первого мероприятия;
- Если человек находится в сознании, то предложите ему употребить несколько таблеток Дицинона. Промывка желудка или клизма вне стационара в случае ЖКК строго запрещена;
- При обмороке у больного, попробуйте привести его в чувство, дав понюхать нашатырный спирт. Если человек не реагирует – скорее всего, он находится в коматозном состоянии и требует постоянного мониторинга жизненных показателей пульса и дыхания. В случае отсутствия последних – переходите к непрямому массажу сердца и искусственному дыханию, поддерживая жизнеспособность больного до приезда бригады медиков;
- После прибытия скорой помощи помогите уложить больного на носилки, зафиксировав положение тела лицом вверх, после чего тот будет доставлен в больницу.
4 825 0
 Аппендицит
Первые признаки аппендицита у мужчин и неотложная помощь
Аппендицит
Первые признаки аппендицита у мужчин и неотложная помощь
4 434 0
 Симптомы
Боль в животе — как определить болезнь
Симптомы
Боль в животе — как определить болезнь
1 133 0
Особенности оказания помощи детям
Основой особенностью ЖКК у детей и подростков, является специфическая этиология кровотечения ЖКТ, которое обычно вызывается патологиями в развитии органов – язвенные процессы диагностируются лишь у каждого десятого ребенка. Также, частая причина желудочного кровотечения в возрасте от 3 до 10 лет – это клиническое осложнение портальной гипертензии.
Больному ребенку с подозрением на ЖКК необходимо срочно вызвать бригаду медиков, сообщив по телефону о возможном наличии желудочно-кишечного кровотечения.
Основа неотложной помощи при желудочно-кишечном кровотечении у детей до приезда врачебных специалистов – лед и покой, мониторинг жизненных показателей и запрет на употребление воды с пищей. В экстренных случаях и ярко выраженной симптоматике ЖКК необходимо ввести ребенку глюконат кальция (10-ти процентный раствор) и 2 кубика Викасола внутривенно. В качестве дополнения – 2 таблетки Дицинона в сухом виде без употребления воды, а также сделать внутривенную капельницу на основе аминокапроновой кислоты (или аналогичного системного гемостатика, если есть такая возможность) в охлажденном виде.
Лечение ЖКК в условиях стационара
Больной на машине скорой помощи поступает в стационар или отделение, специализирующееся на заболеваниях и острых состояниях при патологиях желудочно-кишечного тракта, после чего ему назначается немедленная диагностика, включающая себя помимо дифференциального диагноза, сбора анамнеза и клинического осмотра, также сдачу анализов (кровь, кал), ректальный осмотр, эндоскопическое, рентгенологическое обследование, спиральную контрастную КТ и прочие мероприятии по необходимости.
На основании данных, полученных в результате диагностики, ставится диагноз и прописывается терапевтическая схема с учетом локализации, стадии и тяжести течения ЖКК, индивидуальных особенностей организма пациента.
При остром желудочном кровотечении больной сразу помещается в реанимационный блок, где ему проводится катеризация периферической, подключичной вены и мочевого пузыря с соответствующими целями нормализации циркуляции крови, мониторинга венозного давления и контроля процесса диуреза. Далее, следует параллельное зондирование и промывание желудка для удаления скопившейся крови и продуктов распада, аналогичная процедура осуществляется и для кишечника.
В случае легкой или средней стадии ЖКК рационально использовать консервативную терапию.
Методы консервативного лечения:
- Кровоостанавливающий гемостаз, используя внутривенное введение Октреотида, Тромбина или Этамзилата. Дополнительно назначается капельница с аминокапроновой кислотой;
- Классическая инфузионная терапия, направленная на восполнение нормального объема циркулирующей крови – применяются реологические смеси (Гемодез, Альбумин), плазмозамещающие растворы либо же прямая донорская кровь в зависимости от тяжести ЖКК;
- В качестве дополнения – коррекционная диета, а также приём витаминно-минеральных комплексов.
При 3 и 4 степени тяжести желудочно-кишечного кровотечения, осложнённого профузиями, прободениями язв и прочими патологиями, напрямую угрожающими жизни пациента, принимается решение о проведении аппаратных и хирургических мероприятий.
Виды аппаратных и хирургических мероприятий:
- Механическое и химическое воздействие эндоскопом на пораженный участок;
- Стволовая ваготомия с резекцией;
- Гастротомия с параллельным иссечением язвы;
- Тампонада зондом Блейкмора;
- Ушивание слизистых оболочек;
- Прочие хирургические действия по жизненным и объективным показателям.
progastromed.ru
Неотложная помощь при желудочном кровотечении: что нужно знать


Гематолог
Высшее образование:
Гематолог
Самарский государственный медицинский университет (СамГМУ, КМИ)
Уровень образования — Специалист
1993-1999
Дополнительное образование:
«Гематология»
Российская Медицинская Академия Последипломного Образования
Контакты: [email protected]
Внутренние кровотечения представляют серьезную угрозу жизни человека. Они могут быть результатом травмы. Но чаще всего причиной становятся болезни желудка и кишечника. При массивных кровотечениях требуется незамедлительная медицинская помощь. Доврачебные мероприятия способны спасти человеку жизнь. Что представляет собой неотложная помощь при желудочном кровотечении?
Симптомы и степени тяжести внутренних кровотечений
Для непосвященного человека такие симптомы, как бледность и головокружение не являются сигналом к оказанию экстренной помощи. Знание признаков желудочного кровотечения даст возможность принять своевременные меры для поддержания более или менее стабильного состояния больного до приезда скорой помощи.
Признаки кровотечения
Основным диагностическим признаком является рвота с примесью крови. По ее виду врач определит продолжительность и место кровотечения. Яркий алый или вишневый цвет крови в рвотной массе говорит об интенсивном кровотечении. Темно-коричневый – о том, что его скорость не велика.
Кишечные кровотечения дополнительно сопровождаются стулом с кровью. Он может быть также при желудочном кровотечении через несколько часов после начала приступа. Окраска стула также важна для диагностики продолжительности, локализации и интенсивности кровотечения. Основные симптомы сопровождаются изменением состояния:
- болевой синдром с локализацией в области грудной клетки;
- бледность и холодный липкий пот;
- головокружение и помутнение сознания;
- тахикардия.
Одним из важных и первых показателей внутреннего кровотечения является падение артериального давления.
Степени тяжести
Медицина различает степени тяжести кровопотери при желудочно-кишечных кровотечениях – легкую, среднюю и тяжелую. При легкой степени человек остается в ясном сознании и может испытывать лишь небольшое головокружение. Пульс остается в норме, показатель верхнего давления – около 110 мм рт. с.
Состояние средней тяжести сопровождается снижением давления до 90 — 100 мм, пульс усиливается до 100 ударов в минуту. К головокружению присоединяется бледность и холодный пот.
Тяжелое кровотечение вызывает резкую слабость и бледность с обильным выделением липкого холодного пота. Человек «затормаживается», не реагирует на окружающую обстановку, с трудом понимает и отвечает на вопросы. Давление падает до 80 мм, а пульс продолжает учащаться.
Если к тому же у больного начали синеть губы, появилась одышка, и он стал плохо видеть, значит, состояние резко ухудшается. При подозрении на желудочно-кишечное кровотечение необходимо вызывать скорую помощь.
Как оказать срочную помощь при желудочно-кишечном кровотечении?
Медицинская помощь при внутреннем кровотечении требуется независимо от тяжести состояния. После вызова бригады медиков алгоритм оказания неотложной помощи при желудочном кровотечении следующий:
- обеспечить больному полный покой и неподвижность, уложить его на ровную поверхность или немного приподнять ноги при симптомах сильного кровотечения;
- если есть рвота, больного нужного повернуть на бок, чтобы он не захлебнулся;
- наложить лед на область желудка, можно использовать грелку или бутылку с холодной водой, это поможет приостановить кровотечение и утихомирить боль;
- кровопотеря сопровождается кислородным голоданием, поэтому больному нужен приток свежего воздуха;
- не оставлять больного и внимательно наблюдать за его состоянием.
Во время кровотечения человека начинает мучить жажда. Ни в коем случае ему нельзя давать пить. Допустимо лишь прополоскать рот холодной водой. Вообще в желудок не должно попадать ничего – ни жидкость, ни пища, ни лекарства. Запрещено промывать желудок, ставить клизму.
Во время кровопотери у человека появляется страх, паническое состояние. Неотложная помощь при кровотечении заключается еще и в том, чтобы успокоить больного. Ему нежелательно разговаривать и вообще как-либо напрягаться.
Доврачебная помощь особенно важна при тяжелых состояниях, когда человек начинает терять сознание. В этом случае его нужно «возвращать» с помощью нашатырного спирта (несколько капель на ватку – и дать вдохнуть). Важен контроль пульса и дыхания. Для облегчения состояния время от времени нужно протирать лицо и шею больного влажной салфеткой.
Если пострадавший человек – близкий или знакомый, прибывшему на вызов врачу нужно сообщить о болезнях, которые могли стать причиной желудочно-кишечного кровотечения. Это облегчит диагностику и ускорит оказание экстренной медицинской помощи.
Нашатырный спирт позволяет привести в сознание больного во время тяжелого состояния
Неотложная медицинская помощь
Больной с внутренним кровотечением госпитализируется в хирургическое отделение. Возможно, при легкой степени кровотечению будет назначена консервативная терапия. Срочная помощь оказывается эндоскопическим способом. Врач промывает желудок холодной водой, которая вызывает сужение сосуда и его закупорку. Через зонд вводят в желудок адреналин и обкалывают им место истечения крови, он также спазмирует кровоточащие сосуды.
В легких или среднетяжелых случаях проводятся эндоскопические манипуляции, предусматривающие следующие методы остановки кровотечения:
- прижигание электричеством или лазером сосудов, из которых идет кровь;
- наложение специального медицинского клея;
- прошивание нитками или наложение специальных клипсов.
Если кровотечение массивное, проводят противошоковую терапию и применяют кровоостанавливающие средства. Во время операции проводится ушивание кровоточащего участка или удаление части желудка в зависимости от степени поражения, вызвавшего кровотечение.
Можно ли справиться с желудочным кровотечением в домашних условиях?
Любое кровотечение опасно для жизни. Оно требует врачебной помощи. Даже легкая, но длительная кровоточивость приводит к тяжелым последствиям в виде анемии. Наряду с лекарственным лечением, назначенным врачом, можно помогать себе и народными средствами.
Предупредить и остановить легкие желудочные кровотечения помогут травы – горец перечный, кора калины, полевой хвощ, розовый бессмертник. Они оказывают не только кровоостанавливающее действие, но и влияют на причину, вызывающую кровотечение.
cardioplanet.ru
10.2. Желудочно-кишечные кровотечения
Желудочно-кишечные кровотечения являются осложнением ряда заболеваний: язвенной болезни, опухолей желудочно-кишечного тракта, цирроза печени, заболеваний системы крови: гемофилии, лейкозов и др., а также вследствие разрывов и эрозий слизистой оболочки желудка при рвоте.
Симптомы.
Общие признаки кровотечения: слабость, головокружение, бледность кожных покровов и цианоз слизистых, холодный пот, жажда, может быть потеря сознания. Пульс частый, слабого наполнения. Снижение АД, гематокрита, содержания гемоглобина и эритроцитов. Рвота “кофейной гущей” или малоизмененной кровью. Дегтеобразный стул или кал с кровью.
Первая помощь.
Покой в положении лежа на спине. Холод на эпигастральную область. Голод.
Доврачебная помощь.
Немедленное обращение за врачебной помощью. При задержке врачебной помощи – покой, пузырь со льдом на живот, внутрь кусочки льда. Ввести назогастральный зонд, опорожнить желудок. Через зонд для местного гемостаза вводится 4 мл норадреналина, растворенного в 150 мл физиологического раствора. Внутримышечно 0,5 мл 0,1% раствора атропина, 4 мл 12,5% раствора этамсилата, 3-5 мл 1% раствора викасола.
Врачебная неотложная помощь в медицинском пункте.
Диагностическая программа:
Сбор анамнеза. Выясняется наличие заболеваний, которые могут вызвать желудочно-кишечное кровотечение, характер рвоты, другие признаки кровотечения. Оценить тяжесть состояния: сознание, состояние кожи, слизистых, состояние гемодинамики: АД, пульс, наличие коллапса. Произвести пальцевое ректальное исследование. Оценить степень тяжести кровопотери по состоянию гемодинамики, индексу Алговера (отношение систолического АД к пульсу), а также лабораторного исследования: уровню гемоглобина, гематокрита, эритроцитов.
Лечебная программа:
1. Абсолютный покой, горизонтальное положение.
2. Запрещение приема пищи и воды; холод на живот.
3. Введение назогастрального зонда для опорожнения желудка, проведение местной гемостатической терапии. Через зонд вводится 4 мл норадреналина, растворенного в 150 мл физиологического раствора. При наличии – прием внутрь гемостатической смеси, состоящей из 50 мл 5% эпсилон-аминокапроновой кислоты и 10 мл тромбина в стакане кипяченой воды – по 1 ст. ложке через 15 мин.
4. Гемостатические мероприятия предыдущего этапа.
5. При нарушении гемодинамики (коллапс) – внутривенное введение 400 мл полиглюкина до поднятия АД до 80 мм рт.ст., а затем внутривенное введение 1000-1500 мл 5% раствора глюкозы, раствора Рингера, физиологического раствора.
6. Немедленная эвакуация в госпиталь санитарным транспортом, в положении лежа на носилках, в сопровождении врача и продолжение комплексной терапии в пути следования.
При невозможности эвакуации: повторные курсы гемостатической и заместительной терапии, динамическое наблюдение.
10.3. Легочные кровотечения
Легочное кровотечение может быть симптомом многих заболеваний (туберкулез легких, бронхоэктатическая болезнь, рак легкого, абсцесс, гангрена, киста легкого, артерио-венозная аневризма, инородные тела легких и бронхов, болезни крови, сердечно-сосудистые заболевания и др.).
Симптомы.
Общие признаки кровотечения. Выделение крови с мокротой при кашле или в чистом виде. Затрудненное дыхание. На стороне поражения сухие и влажные хрипы.
Первая помощь.
Покой в положении полусидя или лежа на боку (на стороне кровоточащего легкого) с целью избежать асфиксии.
Доврачебная помощь.
Срочное обращение за врачебной помощью. Подкожно 1 мл 2% раствора промедола и 0,5 мл 0,1% раствора атропина для снятия бронхоспазма, внутримышечно 2 мл 12,5% раствора этамсилата. Ингаляция кислорода.
Врачебная неотложная помощь в медицинском пункте.
Диагностическая программа:
1. Собрать анамнез и установить факт легочного кровотечения. Выделение крови из верхних дыхательных путей в зависимости от интенсивности носит характер кровохарканья (отдельные прожилки крови в мокроте или розовая мокрота) или легочного кровотечения (выделение с кашлем кровавой пенистой мокроты в значительном количестве). На стороне поражения выслушиваются сухие и влажные хрипы.
2. Контроль гемодинамики – АД, пульса; определить уровень гемоглобина, эритроцитов.
При профузном кровотечении возможно развитие коллапса.
3. Провести первоначальную дифференциальную диагностику и по возможности исключить иные источники кровотечения – носовое или из верхних отделов желудочно-кишечного тракта.
Лечебная программа:
1. Мероприятия доврачебной помощи, профилактика асфиксии, бронхоспазма, кислородотерапия.
2. При выявлении носового кровотечения – передняя и (или) задняя тампонада носовых ходов.
3. Экстренная эвакуация в госпиталь санитарным транспортом в положении полусидя или лежа на боку, в сопровождении врача.
При невозможности эвакуации – динамическое наблюдение, контроль гемодинамики, гемоглобина, гематокрита, гемостатическая терапия.
При снижении АД – внутривенно 400 мл полиглюкина, до 1000 – 1500 мл раствора Рингера или физиологического раствора.
studfiles.net
Неотложная помощь фельдшера при желудочно кишечном кровотечении. Алгоритм оказания помощи при желудочно-кишечном кровотечении
Каждому пациенту надо знать, как оказывается, первая помощь при желудочно-кишечном кровотечении, поскольку проблема может возникнуть при любом заболевании органов ЖКТ. Проявление является следствием запущенной язвы, гастрита и иных патологий желудка, при которых повреждается целостность слизистой оболочки. Если кровотечение небольшое, то его проявления можно и не обнаружить. Когда выделяется большой объем крови, то требуется экстренная медицинская помощь.
Почему возникает: главные причины
Вызвать кровопотерю разной степени в органах ЖКТ способны различные негативные факторы. Наиболее распространенной причиной кровотечения служит язвенное поражение желудка и 12-перстной кишки, при котором на слизистой образуются язвы. Желудочно-кишечное кровотечение проявляется и при других недугах, таких как:
- Онкологическая болезнь. При злокачественных опухолях в кишечнике, желудке часто проявляется такой симптом. Рак может развиваться первично либо служить осложнением при язвенном заболевании, гастрите.
- Портальная гипертензия. На фоне патологии наблюдается варикозное расширение венозных сплетений пищевода. Повлиять на развитие отклонения способны такие нарушения:
- цирроз печени;
- хроническое течение гепатита;
- закупорка вен;
- уменьшенный венозный просвет на фоне опухолей.
- . Проявляется болезнь патологическим выпячиванием одной стенки либо нескольких слоев.
- Грыжа диафрагмального типа. Характеризуется патологическим прохождением желудка сквозь физиологическое пространство в диафрагме.
- Желудочные полипы – опухоли доброкачественной природы, вследствие повреждения которых возникает желудочно-кишечное кровотечение. Негативное воздействие на новообразования оказывают агрессивные вещества желудочного сока.
- . На верхнем участке стенок проявляются изъязвления, которые представляются эрозиями, медленно переходящими в большие язвы.
- . При болезни формируется трещина от слизистой пищевода до начала желудка. Часто возникает на фоне злоупотребления алкоголем и вредной пищей.
На какие виды подразделяется?
Такое состояние может быть вызвано язвенной болезнью желудка.
Прежде чем будет больному оказана первая помощь при желудочном кровотечении, необходимо определить какого типа нарушение. При разных формах патологического процесса отличается алгоритм действий при лечебных мерах. В таблице представлены разновидности кровотечения, наблюдаемые со стороны ЖКТ:
ymkababy.ru

 Колиты инфекционного типа;
Колиты инфекционного типа;