Кишку – Значение слова КИШКА. Что такое КИШКА?
кишка — Викисловарь
Морфологические и синтаксические свойства[править]
киш-ка́
Существительное, неодушевлённое, женский род, 1-е склонение (тип склонения 3*b по классификации А. А. Зализняка).
Корень: -кишк-; окончание: -а [Тихонов, 1996].
Произношение[править]
- МФА: ед. ч. [kʲɪˈʂka] мн. ч. [kʲɪˈʂkʲi]
Семантические свойства[править]
Значение[править]
- анат. часть пищеварительной системы у высокоорганизованных животных ◆ Отсутствует пример употребления (см. рекомендации).
- разг. то же, что шланг ◆ Отсутствует пример употребления (см. рекомендации).
- традиционное белорусское блюдо ◆ Отсутствует пример употребления (см. рекомендации).
Синонимы[править]
- —
- шланг
- —
Антонимы[править]
- —
- —
- —
Гиперонимы[править]
- внутренность
- —
- блюдо
Гипонимы[править]
- прямая кишка, тонкая кишка, слепая кишка, аппендикс, микрокишка
Родственные слова[править]
Этимология[править]
Происходит от праслав. *kys-, от кот. в числе прочего произошли: русск. кишка́, укр. ки́шка, польск. kiszkа «кишка; колбаса», чешск. kyška «простокваша»; ср.: кислый. Изначальное значение — «киснущая внутренность». Использованы данные Толкового словаря русского языка с включением сведений о происхождении слов (2007). См. Список литературы.
Фразеологизмы и устойчивые сочетания[править]
Перевод[править]
Для улучшения этой статьи желательно:
|
ru.wiktionary.org
Кишка за кишку. Отчего случается непроходимость | Здоровье ребенка | Здоровье
Один из видов кишечной непроходимости — инвагинация, когда одна часть кишки внедряется в просвет другой (представьте, как складывается телескоп). Болезнь встречается главным образом у младенцев 4–9 месяцев. Чаще ею страдают мальчики с отменным аппетитом.
Первые симптомы
Активный жизнерадостный малыш вдруг становится беспокойным, кричит и корчится, подтягивает ножки к животу, не берёт грудь, выплёвывает пустышку. Кожа у него бледнеет, на лице появляется страдальческое выражение. Если маленького удаётся успокоить, он засыпает, но сон его поверхностный и непродолжительный, после чего вновь возникает приступ беспокойства, связанный с перистальтикой кишечника, более глубоким внедрением инвагината и усилением боли. Вскоре появляется рвота сначала пищевыми массами, затем слизью, иногда с примесью желчи.
В первые часы заболевания может быть стул за счёт опорожнения нижних отделов кишечника. Позднее из прямой кишки выделяется слизь, окрашенная кровью, которую сравнивают с малиновым желе.
С этого момента диагноз «инвагинация» не вызывает сомнения у врача. Но, к сожалению, данный симптом появляется через несколько часов с начала заболевания, иногда через сутки, и ориентироваться только на него — значит подвергать жизнь ребёнка серьёзной угрозе.
Смазанный случай
Развитие заболевания по классическому сценарию: резкое, внезапно возникшее беспокойство ребёнка, которое свидетельствует о сильных болях в животе, обычно заставляет мать обратиться за медицинской помощью, не дожидаясь появления других симптомов болезни. Если малыш в этот момент попадает в руки детского хирурга, за его судьбу можно не беспокоиться.
Но, к сожалению, заболевания не всегда протекают по канонам медицины — и инвагинация не является исключением.
Довольно часто основной симптом — сильное внезапное беспокойство — смазан или отсутствует, поэтому мама не сразу обращается к врачу. Да и для врача диагноз может представлять трудности, если напряжение мышц передней брюшной стенки не выражено и живот остаётся мягким. В таких случаях имеют значение малейшие симптомы и изменения в поведении ребёнка, которые должна заметить внимательная мама и рассказать о них врачу.
Именно маме принадлежит главная роль в диагностике нетипичных форм заболевания, ведь она постоянно находится при малыше, наблюдает за его состоянием — и изменения в его самочувствии не должны пройти мимо неё.
Будьте внимательны!
Прежде всего нарушается поведение ребёнка. Он становится капризным, хнычет, канючит, но легко успокаивается, если взять его на руки, привлечь внимание ярким предметом или любимой игрушкой.
При ласковом обращении к нему малыш улыбается, произносит звуки. Однако мама должна заметить снижение двигательной активности: ножки малыша лежат спокойно, а не «крутят педали», как обычно, при виде знакомого лица. Да и движения ручек плавные, замедленные, как при засыпании. В дальнейшем ребёнок становится вялым, безучастным, большую часть времени дремлет, а просыпаясь, плачет тихо и жалобно, что свидетельствует о нарастающей интоксикации организма.
В некоторых случаях у спящего ребёнка мама может заметить асимметрию живота: вздутая правая половина и запавшая левая или наоборот, в зависимости от локализации инвагината. Это уже готовый диагноз, который может быть поставлен в первые часы заболевания.
У других детей первыми симптомами, свидетельствующими об инвагинации, могут стать кряхтение и натуживание.
«Он как-то странно кряхтит, — скажет мама врачу, — кряхтит и тужится, как будто хочет покакать, но ничего не получается».
Внимательные мамы являются верными помощницами врача в своевременном обнаружении этого хирургического заболевания. А ранняя диагностика позволяет избежать оперативного вмешательства и расправить инвагинацию путём раздувания кишечника воздухом с помощью специального приспособления.
Не путать с дизентерией
Для грудного ребёнка любая, даже самая лёгкая операция является сильным травмирующим моментом. Иногда она неизбежна, но в случае инвагинации совместные действия родителей и врачей способны уберечь малыша от хирургического вмешательства.
Нередко главный симптом заболевания — выделение из прямой кишки слизи с кровью — вопреки логике ведёт к позднему обращению за медицинской помощью. Зная, что появление слизи и крови в кале характерно для дизентерии, мама пытается лечить ребёнка самостоятельно, опасаясь (и совершенно напрасно) принудительного помещения в инфекционную больницу. Так теряется драгоценное время, и на операционный стол малыш попадает в тяжёлом состоянии, иногда слишком поздно.
Наиболее уязвим для заболевания малыш при переходе на искусственное вскармливание и введении прикорма. Поэтому будьте очень внимательны, когда знакомите ребёнка с новой пищей.
Смотрите также:
aif.ru
Прямая кишка человека — Википедия
Материал из Википедии — свободной энциклопедии
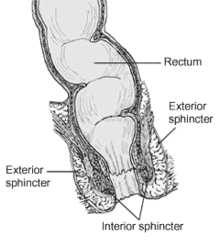 Разрез прямой кишки
Разрез прямой кишкиПряма́я кишка́
Нижняя, узкая часть прямой кишки, проходящая через промежность, и находящаяся дистальнее, ближе к анальному отверстию, называется заднепроходным каналом (лат. canalis analis), верхняя, более широкая, проходящая в области крестца — ампулярной частью прямой кишки, или просто ампулой прямой кишки (лат. ampulla recti, часть кишки между ампулой и дистальной частью сигмовидной кишки — надампулярный отдел).
Прямая кишка представляет концевой отдел толстой кишки и окончание пищеварительного тракта. В ней накапливается кал. Она расположена в полости малого таза, начинается на уровне 3-го крестцового позвонка и заканчивается задним проходом в области промежности. Длина её 14—18 см, диаметр изменяется от 4 см в начале до 7,5 см в самой широкой её части, находящейся в середине кишки, далее прямая кишка снова сужается до размеров щели на уровне заднего прохода.
На самом деле прямая кишка не является прямой. Она идёт вдоль крестца и образует два изгиба. Первый изгиб — крестцовый (выпуклостью сзади соответственно вогнутости крестца) и второй изгиб — огибающий копчик (выпуклостью спереди).
Вокруг заднего прохода в подкожной клетчатке расположена мышца — наружный сфинктер заднего прохода, перекрывающая анальное отверстие. На том же уровне имеется внутренний сфинктер заднего прохода. Оба сфинктера замыкают просвет кишки и удерживают в ней каловые массы. На слизистой прямой кишки, чуть выше ануса, расположен слегка набухающий кольцевой участок — геморроидальная зона, под которой имеется область рыхлой клетчатки с заложенным в ней кавернозным сплетением, представляющим анатомическую основу для образования геморроидальных узлов.
У мужчин прямая кишка прилегает к мочевому пузырю, семенным пузырькам и предстательной железе, у женщин — к матке и задней стенке влагалища. В стенке прямой кишки имеется очень много нервных окончаний, так как это рефлексогенная зона, а выделение кала — это очень сложный рефлекторный процесс, который контролируется корой головного мозга.
В толстую кишку переходят все остатки пищи, которые не успели всосаться в тонкой кишке, а также вода. В толстую кишку попадает много органических веществ и продукты бактериального гниения. Кроме того, там содержатся субстанции, не поддающиеся действию пищеварительных соков (например, клетчатка), желчь и её пигменты (продукты гидролиза билирубина), соли, бактерии.
В прямой кишке происходят следующие процессы. В начальном отделе толстой кишки завершается ферментативное расщепление оставшихся непереваренными в верхних отделах пищеварительного тракта пищевых масс; формирование каловых масс (пищеварительный сок толстой кишки содержит много слизи, необходимой для формирования кала). Пищеварительный сок в толстой кишке выделяется непрерывно. Он содержит те же ферменты, которые имеются в пищеварительном соке тонкого кишечника. Однако действие этих ферментов значительно слабее.
Прямая кишка состоит из двух отделов: тазового и промежностного:
- тазовый отдел располагается над диафрагмой таза. В нём выделяют надампулярный отдел и ампулу. Тазовый отдел образует в сагиттальной плоскости (соответственно вогнутости крестца) крестцовый изгиб. Во фронтальной плоскости также могут быть один или несколько непостоянных изгибов. В области диафрагмы таза кишка совершает второй изгиб, вогнутостью назад. При переходе в промежностный отдел образуется промежностный изгиб, flexura perinealis. Длина тазового отдела составляет примерно 10—14 см;
- промежностный отдел находится под диафрагмой таза и представляет собой заднепроходной канал. Длина промежностного отдела составляет примерно 4 см. Промежностный отдел заканчивается анусом.
Кровообращение
Заболевания
Ссылки
wikipedia.green
Болезни кишечника: симптомы и лечение. Причины заболеваний кишечника |
Заболевания кишечника, симптомы и признаки болезни, являются следствием расстройства желудочно-кишечного тракта. Основные симптомы – боль внизу живота, диарея или запор. Однако стоит выяснить и прочие симптомы кишечных расстройств, и наиболее распространенные болезни пищеварительной системы. Точная идентификация симптоматических признаков очень важна, поскольку она сужает число заболеваний, которые следует принимать во внимание при диагностике.
Боль внизу живота – признак кишечного расстройства
Основные симптомы кишечных заболеваний
Болезни желудка и кишечника имеют много общих симптоматических признаков, однако, большинство из них возникают и при прочих клинических состояниях, не связанных с проблемами расстройства пищеварительного тракта. Поэтому диагностика кишечных заболеваний требует тщательного лабораторного и инструментального обследования. Основные симптомы и признаки болезни кишечника – это понос, когда количество дефекаций больше трёх раз в день, а стул имеет жидкую консистенцию.

Диарея при кишечных заболеваниях
Наиболее распространенные причины диареи:
- Нарушение всасывания кишечником питательных компонентов – абсорбция.
- Реакция ЖКТ на лекарственные препараты.
- Присутствие в организме желудочно-кишечной инфекции.
- Дефицит пищеварительного фермента, например, лактазы.
- Гиперчувствительность кишечника к определенному виду пищи.
- Функциональные расстройства, например, синдром раздраженного кишечника.
- Клинические нарушения поджелудочной или щитовидной железы.
Кроме того, часто диарея возникает у людей, путешествующих в страны с более низким стандартом гигиены, что является отдельным заболеванием, определяемым в медицине термином «диарея путешественников».
Следующие признаки и симптомы болезни кишечника – боль в животе. Однако помимо кишечных расстройств, подобная симптоматика может также свидетельствовать о клинических проблемах с печенью, поджелудочной железой, сосудами, системой мочевыделения, репродуктивными органами у женщин и так далее. Подобные симптомы следует строго дифференцировать, так как болевая локализация при воспалении тонкой кишки, это боль в средней части живота, а болезни толстого кишечника отзываются болью в нижней части живота, с правой или левой стороны.

Рефлекторное извержение желудочного содержимого редкий признак кишечного расстройства
Тошнота и рвота – это еще одни возможные симптомы и признаки заболевания кишечника. Однако подобные проявления являются редкостью при воспалении тонкой или толстой кишки. Рвотный рефлекс и тошнота, могут свидетельствовать как о болезнях пищевода и/или желудка, так и о нарушениях центральной нервной системы, органах равновесия, болезнях печени, воспалении поджелудочной железы или мочевыделительной системы.
Запор, когда число дефекаций менее двух раз в неделю, это ещё один симптом болезни кишечника у женщин и мужчин. Если причины запора идентифицированы, то чаще всего мы имеем дело с заболеваниями толстого кишечника. Однако воспаление тонкой и/или прямой кишки, нервные расстройства, эндокринные нарушения и прочие воспалительные реакции в организме также могут затруднять акт дефекации.
Гастроинтестинальная диагностика
Диагностировать симптомы заболеваний кишечника у женщин или мужчин можно различными методами лабораторного и инструментального тестирования:
- Эндоскопия тонкой кишки, то есть наблюдение за ней изнутри при помощи специального устройства – эндоскопа.
- Гастроскопия, или эзофагогастродуоденоскопия позволяет просматривать не только пищевод и желудок, а также начальный участок тонкой кишки.
- Ректоскопия и колоноскопия, позволяет оценить состояние толстой кишки.
Очевидно, что в дополнение к этим методам диагностики полезны абдоминальное ультразвуковое исследование, компьютерная томография и магнитный резонанс.
Диагностика кишечных заболеваний
Болезни тонкой кишки
Тонкая кишка человека, располагающаяся между желудком и толстой кишкой, выполняет основной процесс пищеварения – всасывание и перемещение пищи. Пищевая масса, обработанная слюной и желудочным соком, вступает в реакцию с кишечным секретом, желчью и панкреатическим соком и после этого попадает в тонкий кишечник. Благодаря всасыванию и выработке ферментов совместно с поджелудочной железой и желчным пузырём, в тонкой кишке происходит расщепление пищевой массы на отдельные компоненты. Процесс переваривания и последующего поглощения возможен благодаря кишечным ворсинкам, которые облегчают задачу усвоения пищи организмом.
Как и толстая кишка, тонкий кишечник постоянно находится в движении – перистальтическая волна распространяется вдоль кишечника, заставляя пищу двигаться, что необходимо для правильного функционирования пищеварительного тракта. Любое отклонение от нормы, вызванное воспалением в тонком кишечнике, нарушает общую работу желудочно-кишечной магистрали.
Глютеновая болезнь
Целиакия, или глютеновая болезнь – это мультифакторное нарушение пищеварения, характеризующееся повреждением ворсинчатого слоя клейковиной. Помимо транспортировки пищевых масс, тонкий кишечник выполняет иммунологическую защиту в организме. При сбое иммунная система продуцирует антитела для борьбы с клейковиной, присутствующей в пшенице или в ячмене, что вызывает воспалительную реакцию и атрофию кишечных ворсинок.

Причина болевых симптомов при целиакии
Клинические признаки целиакии возникают только в том случае, если клейковина присутствует в рационе. Характерные симптомы целиакии:
- боль в животе;
- диарея;
- потеря веса;
- рвота;
- отсутствие аппетита.
Эта болезнь может проявляться на коже в виде пузырьков и эритемы или вызывать задержку физиологического развития у детей в период полового созревания. Помимо традиционных методов лабораторной и инструментальной диагностики, необходимо провести тестирование на генетическую память, то есть установить наследственный причинно-следственный фактор заболевания. Лечение целиакии – это устранение глютена из рациона, то есть продуктов, содержащих пшеницу, рожь, ячмень и овес. Такая диета при болезни кишечника считается наиболее эффективной и достаточной терапией.
Заболевание с аналогичным курсом и методом лечения, но с другим механизмом возникновения, является аллергия на пшеницу и не пагубную гиперчувствительность к глютену.
Язвенная болезнь кишечника
Причины язвы двенадцатиперстной кишки – это увеличение соляной кислоты в начальном отделе тонкого кишечника и повреждение механизмов, защищающих слизистую оболочку двенадцатиперстной кишки с образованием потерь в органе пищеварительной системы. Обычно возникновению болезни предшествует инфекционное поражение бактерией Helicobacter pylori или длительное использование нестероидных противовоспалительных препаратов, например, ацетилсалициловая кислота (аспирин). Очень часто язва двенадцатиперстной кишки определяется у людей старше 60 лет.
Язва двенадцатиперстной кишки
Наиболее распространённые симптомы:
- боль и дискомфорт в верхней части живота, возникающие, как правило, после приёма пищи или рано утром, и исчезающие после принятия антацидных лекарственных препаратов или молока;
- вздутие живота;
- изжога;
- запор;
- отсутствие аппетита.
Тошнота и рвота при язве двенадцатиперстной кишки встречаются редко, однако, имеют место быть.
Лечение язвенной болезни кишечника – это, прежде всего, диета и лекарственные препараты, снижающие количество соляной кислоты в желудке, устранение инфекционной составляющей или хирургическое вмешательство.
Синдром короткой кишки
СКК – это довольно редко встречающаяся клиника кишечного расстройства, возникающая после операции по удалению кишечника. Поэтому синдром короткой кишки проявляется только у тех людей, которые ранее страдали от болезни кишечника. Симптомы и лечение определяются тогда, когда большая часть или вся тонкая кишка исключается из прохода пищи, что значительно снижает поглощение питательных веществ и воды, обеспечивая организму кишечную недостаточность. Естественное питание при синдроме короткой кишки недостаточно для поддержания здоровья.

Правильное питание при болезни кишечника
Пациенту необходима строжайшая диета при болезни кишечника, так как физиологическое нарушение может привести к тяжелым клиническим проявлениям:
- обезвоживание организма;
- психические и неврологические расстройства;
- нарушение сердечного ритма;
- желчнокаменная болезнь;
- почечная недостаточность и т. д.
Недостаток витаминов и нарушение минерального состава в организме при синдроме короткой кишки может привести к ломкости костей, что является причиной частых переломов нижних или верхних конечностей.
Синдром бактериального роста
Болезнь характеризуется слишком большим размножением бактерий, обитающих в толстой кишке, и, кроме того, в ходе этого заболевания они перемещаются в тонкую кишку, которая лишена микроорганизмов. Результатом является мальабсорбция кишечника (потеря питательных компонентов), главным образом в отношении жиров, потому что бактериальные ферменты влияют на пищеварение и витамин B12, поскольку он потребляется микроорганизмами.
Антибактериальная терапия при заболеваниях кишечника
Симптомы синдрома бактериального роста:
- стеаторея – избыточное выделение жира при акте дефекации;
- нарушение всасывания жирорастворимых витаминов: A, D, E, K;
- остеопороз;
- расстройство нервной системы;
- гнилостный запах изо рта;
- газы, вздутие живота и отрыжка;
- боль внизу живота;
- отсутствие интереса к пище;
- метеоризм.
При лабораторной диагностике полезно оценить количество периферической крови, осмотр фекалий на наличие жиров и присутствие бактерий в тонкой кишке. Лечение основывается на терапии болезни, которая привела к росту бактерий и адекватному диетическому питанию.
Энтеропатия с потерей белка
Заболевание характеризуется набором симптомов, вызванных дефицитом белков в плазме крови, теряющиеся в патологическом процессе проникновения в просвет кишечника. Причиной является повреждение лимфатических сосудов и препятствование оттоку лимфы, что приводит к ее накоплению в кишечных сосудах и вызывает увеличение давления и проникновение жидкости в просвет кишечника.
Причины энтеропатии – дефицит белка в крови
Другой причиной может быть воспаление слизистой оболочки кишечника, приводящей к экссудации, то есть накоплению избыточной жидкости внутри желудочно-кишечного тракта. Симптомы энтеропатии:
- хроническая жировая диарея;
- тошнота;
- рвота;
- отёчность нижних конечностей.
Терапевтическое лечение болезни основано на устранении причины заболевания (повреждение лимфатической ткани) и введении правильной диеты с низким содержанием жиров и высоким уровнем белка.
Заболевания толстой кишки
Толстая кишка человека состоит из слепой, ободочной, сигмовидной и прямой кишки. Длина толстого кишечника колеблется от полутора до двух метров. И хотя орган пищеварительной системы не относится к наиболее физиологически активным анатомическим структурам человеческого организма, нарушение моторики толстого кишечника и ослабление его перистальтики негативно сказывается на общем состоянии всего желудочно-кишечного пути. Основная функция анатомического органа – это поглощение воды, полезных бактерий, всасывание минеральных компонентов и витаминных групп. Как и прочие органы пищеварительной системы, толстая кишка человека подвергается различным воспалительным реакциям.
Аппендицит
Болезнь представляет собой наиболее частое клиническое состояние брюшной полости, характеризующееся воспалением червеобразного отростка (аппендикс) слепой кишки различной степени выраженности. Острый аппендицит может проявиться в любом возрасте человека, невзирая на половую принадлежность.
Среди хирургических заболеваний брюшной полости острая форма аппендицита стоит на первом месте, и составляет 5 случаев на 1 тыс. человек в год.
Наиболее частые причины аппендицита – закупорка червеобразного отростка фекальными камнями и чрезмерное размножение бактерий. Такое состояние приводит к сильной и внезапной боли в животе, обычно в области пупка. Дальнейшая болевая симптоматика перемещается в нижнюю правую часть живота в течение следующих несколько часов.
Удаление аппендикса
Кроме того, острый аппендицит проявляет себя тошнотой и рвотой, отсутствием аппетита и состоянием лихорадки. Конкретных диагностических тестов для острой формы аппендицита не существует. Единственное лечение – это хирургическое удаление аппендикса.
Синдром раздраженной толстой кишки
Данная патология наиболее распространённая хроническая болезнь кишечника, поражающая до 10% населения планеты. До сих пор причины синдрома раздраженного кишечника неизвестны, однако, предполагается психологическая основа, тем более что около 80% пациентов с этим заболеванием имеют различные типы эмоционального дискомфорта. В ходе этого синдрома морфологические или ферментативные изменения в желудочно-кишечном тракте не наблюдаются.
Запор кишечника
Люди, страдающие этим заболеванием, чаще всего жалуются на спастические боли в нижней части желудка. Синдром раздраженного кишечника с диареей может проявляться после еды, стресса или в утренние часы после пробуждения. В другом случае картина совершенно иная. Человека мучает запор, стул даётся с усилием, а после долгожданного акта дефекации остаётся ощущение неполного опорожнения. Прочие симптомы СРК – тошнота, рвота, изжога. Болезнь никогда не имеет серьёзных осложнений, однако, требует особого терапевтического внимания. В лечении используется диетическое питание, психологическая поддержка пациента и лекарства, снижающие тяжесть обременительных симптомов.
См. также: Правильное лечение дискинезии кишечника
Язвенный колит толстой кишки
Язвенный колит, а также болезнь Крона относятся к так называемому воспалительному заболеванию кишечника, с той разницей, что он охватывает только толстую кишку. В ходе этой болезни воспаление и повреждение слизистой оболочки происходит по неизвестным причинам. Основные симптомы язвенного колита:
- диарея с примесью крови;
- слабость и потеря веса;
- лихорадка.
Болезнь имеет длительное течение с ремиссиями и различными степенями тяжести. Диагностическая оценка основана на визуализации, лабораторных и эндоскопических исследованиях. При лечении язвенного колита используются противовоспалительные препараты, иммунодепрессанты, а также после осложнений или отсутствия улучшения после консервативного лечения – оперативное вмешательство.
Микроскопический колит
Еще одним видом заболеваний толстого кишечника является микроскопический колит, который характеризуется отсутствием визуализации, а диагноз устанавливается на основе микроскопических данных лабораторного исследования образцов. Симптомы микроскопического колита включают обильную водянистую диарею, потерю веса, боль и вздутие живота.
Дивертикулы толстого кишечника
Меккелев дивертикул – это небольшие выпуклости снаружи стенки подвздошной кишки. Частота образования дивертикулы толстого кишечника увеличивается с возрастом человека, и обычно каждый третий житель планеты старше 60 лет имеет подобное физиологическое отклонение. Как правило, признаки дивертикула толстой кишки обнаруживают случайно, при прохождении профилактического осмотра. Симптомы дивертикула толстого кишечника слабо выражены и включают боль в животе, понос, чередующийся с запором и вздутие живота. Несмотря на, казалось бы, безобидное состояние, дивертикул кишечника может являться причиной воспаления и абсцесса в брюшной полости, а также стать причиной кровотечения из нижнего отдела желудочно-кишечного тракта. Подобные осложнения требуют госпитализации и интенсивной терапии.
Онкология кишечника: симптомы и признаки болезни
Полип толстой кишки – это выпуклость внутренней стенки кишечника, у которой различные причины возникновения. Структура полипов в кишечнике может развиваться по типу гемангиомы, липомы или рака. Чаще всего причиной образования полипов в толстой кишке является чрезмерное размножение клеток слизистой оболочки.
Существует несколько видов полипоза толстого кишечника:
- нераковые: ювенильные, воспалительные или так называемые полипы Пецца-Ягерса;
- аденоматозные полипы, к сожалению, склонные к злокачественному обращению и перерастанию в рак.
Симптомы хронического кишечного полипоза характеризуются ректальным кровотечением, частым стулом со слизью и примесями крови. Диагностика колоноскопией позволяет обнаружить бессимптомные полипы в кишечнике до того, как они не переросли в раковую опухоль.
Рак толстой кишки
Колоректальный рак развивается на 90% от аденоматозных полипов и чаще всего встречается в пожилом и старческом возрасте.
Симптомы онкологического заболевания зависят от его локализации. Если рак появляется с правой стороны толстой кишки, то это вызывает не слишком назойливые и часто незаметные симптомы – анемия и слабая боль в животе. Левое месторасположение приводит к маслянистым кровотечениям и нерегулярным движениям кишечника – запор, сменяющийся диареей.
Типичных симптомов колоректального рака не существует, но расстройства, которые должны вызывать настороженность у человека, это отсутствие стула и частое кровотечение из нижнего отдела желудочно-кишечного тракта. В подобных случаях, следует немедленно обращаться за помощью к врачу.
Важнейшим диагностическим тестом на выявление или исключение рака толстой кишки, считается колоноскопия, которая позволяет исследовать биологические образцы и после обследования подтверждать диагноз рака.
Медицинские эксперты советуют проводить колоноскопию не реже одного раза в 10 лет, начиная с 45-50 лет. Основным методом лечения является химиотерапия, лучевая терапия и хирургическое лечение. Выбор медицинского воздействия зависит от степени тяжести рака толстой кишки.
Прочие заболевания тонкой и толстой кишки
Ишемия кишечника – это острая патология, возникающая из-за резкого торможения кровотока в сосудах, питающих кишечник. Болезнь является наиболее распространенной причиной тромбоза или эмболии. При внезапном закрытии артерии симптомы кишечной ишемии проявляются в сильных болях в животе и рвоте. Состояние человека может привести к летальному исходу, поэтому после постановки диагноза требуется немедленная операция. Однако если ишемический процесс протекает медленно, симптомы заболевания возникают из-за недостаточного притока крови в кишечник и появляются только тогда, когда приток сильно ограничен и препятствует сбору всех переваренных веществ. Наиболее распространенные признаки ишемии кишечника:
- потеря веса;
- диарея;
- боль в животе после обильной трапезы.
Лечение кишечной ишемии обычно включает внутрисосудистый артериальный клиренс, то есть скоростное очищение биологической жидкости в кишечнике.
Болезнь Крона
Заболевание относится к так называемым воспалительным процессам в желудочно-кишечном тракте, которое поражает любые участки пищеварительной магистрали. Однако чаще всего болезнь Крона распространяется в финальной части тонкого кишечника – терминальном отрезке подвздошной кишки. В ходе этого заболевания характерны системные симптомы:
- общая слабость организма;
- лихорадка;
- потеря массы тела;
- боль в животе;
- диарея с кровью;
- язвы в области анального отверстия;
- перианальный абсцесс.
Последние симптомы наиболее всего выражают диагностическое подтверждение болезни Крона. Лечение клинической патологии длительное с периодами интенсивности и ремиссии симптомов, но, к сожалению, не всегда эффективное. В лекарственной терапии используются противовоспалительные препараты, иммунодепрессанты, и так называемые биологические лекарственные средства, а в случае осложнений, необходимо хирургическое лечение.
Кишечная непроходимость
Патологический синдром характеризуется частичным или полным нарушением транспортировки кишечного содержимого по пищеварительному тракту, и является особо опасным состоянием для жизни человека, требующим немедленных медицинских действий, поскольку существует риск развития перитонита. Характерная триада симптоматических признаков при непроходимости кишечника: сильная боль в животе – тошнота и рвота – запор.
Существует много причин обструкции, например, спаечная болезнь кишечника, панкреатит, аппендицит, опухоль кишечника, грыжа и так далее. Медицинская помощь при кишечной непроходимости – хирургическая операция.
Гиперчувствительность кишечника
Вне зависимости от половой принадлежности и возраста человека, возможна аллергическая или неаллергическая аномальная реакция организма на определенные продукты. Определяется гиперчувствительность кишечника к пищевым продуктам тогда, когда воспроизводятся болевые симптомы после употребления определенной пищи или какого-либо пищевого ингредиента.
Наиболее распространенными сенсибилизирующими продуктами являются: белки коровьего молока, яйца, рыба, морепродукты и орехи.
Бывает так, что в кишечнике происходит так называемая кросс-реакция, то есть появление неприятных симптомов после приема пищи, отличительной от той, после которой обнаружена гиперчувствительность. Клиницисты различают две формы этого заболевания:
- анафилактическая желудочно-кишечная реакция;
- эозинофильный гастроэнтерит.
Первые симптомы – тошнота, рвота, боль в нижней части живота и понос. Как правило, воспалительная реакция сопровождается кожной сыпью и одышкой. При эозинофильном гастроэнтерите к характерным признакам добавляются отсутствие аппетита и анемия. Диагностировать гиперчувствительность кишечника к пище очень затруднительно, так как его симптомы могут возникать при прочих воспалениях ЖКТ, кожных заболеваниях и нарушениях работы дыхательной системы. Симптоматические признаки болезни кишечника схожи на астму, аллергический ринит и прочие болезни аллергиков. Терапевтическое лечение в первую очередь включает исключение аллергенов из рациона и использование противоаллергических препаратов.

Некачественные продукты могут вызывать кишечные расстройства
Пищевое отравление
Пищевая интоксикация, вызванная употреблением пищи содержащей патогенные бактерии или их токсины весьма распространенная патология среди желудочно-кишечных расстройств. Особенно часто встречается пищевое отравление в жаркую погоду, когда распространёнными жалобами человека являются диарея, слабость организма, рвотный синдром и тошнота, спазматические абдоминальные боли и лихорадка.
Следует обратить внимание, что первые симптомы пищевого отравления могут проявиться через несколько часов или даже дней после принятия пищи.
При лечении пищевой интоксикации, следует позаботиться, прежде всего, о надлежащей гидратации и доставке в организм электролитов. Кроме того, стоит обратить внимание на диету и в случае отравления, отказаться на 2-3 дня от употребления любой пищи, кроме воды. В дальнейшем рекомендуются легко усваиваемые продукты:
- отварной рис и прочие крупы;
- бананы;
- натуральный йогурт;
- отварное мясо в небольших порциях.
Кроме того, категорически запрещено употребление жареных продуктов и молока. Профилактика пищевого отравления, это, прежде всего гигиена рук и употребление пищи и воды из проверенных источников.

Свиной цепень
Паразиты в кишечнике
Среди паразитарных заболеваний кишечника наиболее распространенными являются лямблиоз, свиной солитер и аскаридоз. Гирдиаз, или лямблиоз вызван простейшими лямблиями, паразитирующими в двенадцатиперстной и тощей кишке. Инфекционный возбудитель проникает в кишечник через зараженную пищу, воду и грязные руки. И хотя заражение лямблиозом преимущественно встречается в развивающихся странах, наши соотечественники всё же иногда привозят эту болезнь из дальних путешествий. Лечебной профилактикой паразитарного заражения станет личная гигиена и употребление кипяченой воды. Симптомы лямблиоза могут проявляться в виде поноса, верхней боли в животе, усталости и анорексии.
Свиной цепень, или свиной солитер – вид ленточных червей, яйца и личинки которого, могут проникнуть в организм человека после употребления сырой и зараженной свинины, говядины и рыбы. Тениоз (инфицирование паразитом) обычно протекает бессимптомно, и боли в животе, тошнота и потеря веса встречаются редко. Народные средства лечения тениоза – семена тыквы, экстракт из корневища мужского папоротника.
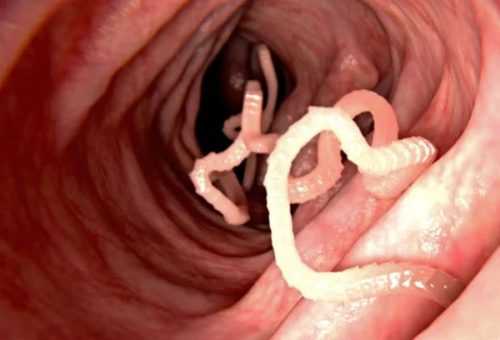
Человеческая аскарида
Аскаридоз – кишечная инвазия, возбудителем которой являются аскариды, паразитирующие в тонкой кишке. Личинки и яйца нематода проникают в организм человека вместе с грязными овощами или немытыми фруктами. В клиники аскаридоза преобладают токсико-аллергические реакции, то есть кожные высыпания и жжение, зуд в области носа, сухой кашель, субфебрильная температура, вялость организма, чувство сонливости и постоянной усталости. Лечение аскаридоза – это применение антигельминтных лекарственных средств, например, Пиперазин® и Мебендазол®.
Профилактика кишечных заболеваний
Предупредить болезни кишечника можно лечебной профилактикой, которая известна всем:
- Соблюдать принцип здорового питания, употребляя в пищу только высококачественные продукты с достаточным содержанием минеральных и витаминных компонентов.
- Вести здоровый образ жизни, отдавая предпочтение регулярным физическим нагрузкам, активному отдыху на природе и т. д.
- Избегать стрессовых ситуаций.
- Своевременно проводить профилактику запоров.
- Следить за личной и санитарной гигиеной.
Немаловажное значение в профилактике кишечных расстройств имеет периодический осмотр желудочно-кишечного тракта у гастроэнтеролога. Берегите себя и будьте всегда здоровы!
gastrogid.ru
Ободочная кишка человека — Википедия
Материал из Википедии — свободной энциклопедии
Ободочная кишка (выделена зелёным цветом и обозначена номером 23), является продолжением слепой кишки (26). После ободочной кишки идёт прямая кишка (29).Ободо́чная кишка́ (лат. colon) — основной отдел толстой кишки, продолжение слепой кишки. Продолжением ободочной кишки является прямая кишка.
Ободочная кишка не принимает непосредственного участия в пищеварении. Но в ней всасывается большое количество воды и электролитов. Относительно жидкий химус, попадающий из тонкой кишки (через слепую кишку) в ободочную, превращается в более твёрдый кал.
Длина ободочной кишки около 1,5 м (в том числе, приблизительно: длина восходящей ободочной кишки — 24 см, поперечной ободочной — 56 см, нисходящей — 22 см и сигмовидной ободочной — 47 см). Внутренний диаметр ободочной кишки — от 5 до 8 см.[1]
На границе ободочной и слепой кишок расположен сфинктер Бузи.[2]
В ободочной кишке выделяют следующие отделы:
ru.wikipedia.org
Двенадцатиперстная кишка человека — Википедия
Двенадцатипе́рстная кишка́ (лат. duodénum) — начальный отдел тонкой кишки у человека, следующий сразу после привратника желудка. Характерное название связано с тем, что её длина составляет примерно двенадцать поперечников пальца руки.
- Приведение поступающей из желудка пищевой кашицы к щелочному, не раздражающему более дистальные отделы тонкой кишки и пригодному для осуществления кишечного пищеварения. Именно в двенадцатиперстной кишке и начинается процесс кишечного пищеварения (подготовка пищи для переваривания в тонкой кишке).
- Инициация и регулирование секреции панкреатических ферментов и желчи в зависимости от кислотности и химического состава поступающей в неё пищевой кашицы.
- Поддержание обратной связи с желудком — осуществление рефлекторного открывания и закрывания привратника желудка в зависимости от кислотности и химизма поступающей пищевой кашицы, а также регулирование кислотности и пептической активности секретируемого в желудке сока через секрецию гуморальных факторов, влияющих на секреторную функцию желудка.
Строение двенадцатиперстной кишки[править | править код]
Двенадцатиперстная кишка подразделяется на четыре части: верхнюю, нисходящую, горизонтальную и восходящую.
- Верхняя часть, pars superior является начальным отделом двенадцатиперстной кишки, длина её в среднем 5—6 см. Она направляется косо, слева направо, спереди назад, затем дугообразно изгибается, образуя верхний изгиб, flexura duodeni superior, и продолжается в нисходящую часть.
- Нисходящая часть, pars descendens, располагается справа от поясничного отдела позвоночника, имеет длину 7—12 см и переходит в нижнюю часть. В месте перехода образуется нижний изгиб, flexura duodeni inferior.
- Горизонтальная (нижняя) часть, pars horizontalis (inferior), длиной 6—8 см, идёт справа налево, пересекает позвоночник в поперечном направлении, затем изгибается кверху, продолжаясь в восходящую часть, pars ascendens, длина которой достигает 4—5 см.
- Восходящая часть, pars ascendens, двенадцатиперстной кишки слева от поясничного отдела позвоночника образует двенадцатиперстно-тощий изгиб, flexura duodenojejunalis, и переходит в брыжеечный отдел тонкой кишки. В редких случаях восходящая часть двенадцатиперстной кишки не выражена.[2]
Фиксация двенадцатиперстной кишки осуществляется соединительнотканными волокнами, идущими от её стенки к органам забрюшинного пространства. Значительную роль в фиксации двенадцатиперстной кишки играет брюшина, покрывающая кишку спереди, а также корень брыжейки поперечной ободочной кишки. Кроме того, для фиксации кишки имеет значение соединение её с головкой поджелудочной железы. Наиболее подвижной частью duodeni является верхняя, так как она менее фиксирована, чем другие части, и, следуя за привратником, может свободно смещаться в стороны.
- Начальная часть двенадцатиперстной кишки расширена — это ампула, или луковица. Слизистая ампулы, как и в привратнике желудка, имеет продольную складчатость, тогда как в остальных отделах двенадцатиперстной кишки складчатость циркулярная. Это связано с тем, что ампула развивается из передней первичной кишки, а остальная duodenum — из средней.
- На медиальной стенке нисходящей части находится продольная складка, которая имеет вид валика и заканчивается большим сосочком (фатеровым сосочком), в который, через сфинктер Одди, открываются общий жёлчный проток и проток поджелудочной железы (у большинства, но не у всех людей он впадает в общий жёлчный проток, но у некоторых идёт отдельно). Расширение перед этим отверстием называется печёночно-поджелудочной ампулой. Выше фатерова сосочка на 8—40 мм может находиться малый дуоденальный сосочек, через который открывается дополнительный (санториниев) проток поджелудочной железы (эта структура анатомически вариабельна).
Форма и положение двенадцатиперстной кишки[править | править код]
Весьма непостоянны. Различают следующие варианты:
- «Подкова» — выражены все 4 части.
- «Петля, расположенная вертикально» — есть только восходящая и нисходящая части.
- «Петля, расположенная фронтально» — есть только верхняя и горизонтальная части.
- Переходные формы.
- «Situs inversus partialis duodeni» — зеркальное отображение нормальной топографии двенадцатиперстной кишки.
- «Duodenum mobile» — удлинённая и подвижная двенадцатиперстная кишка, складывающаяся в петли.
- «Inversio duodeni» — нисходящая часть поднимается вверх и вправо, образуя букву «П».
Топография двенадцатиперстной кишки[править | править код]
Положение и скелетотопия[править | править код]
Положение двенадцатиперстной кишки непостоянно, оно зависит от возраста, упитанности и других факторов. В пожилом возрасте, а также у истощённых субъектов двенадцатиперстная кишка лежит ниже, чем у молодых, упитанных субъектов (по Ф. И. Валькеру). Уровень расположения отдельных частей двенадцатиперстной кишки по отношению к скелету также отличается вариабильностью.[2]
Однако наиболее часто верхняя часть двенадцатиперстной кишки начинается на уровне XII грудного-I поясничного позвонка, затем кишка идёт слева направо (верхний изгиб) и вниз до III поясничного позвонка (нисходящая часть), после чего совершает нижний изгиб и следует параллельно верхней части, но уже справа налево (горизонтальная часть) до позвоночного столба на уровне II поясничного позвонка (восходящая часть).
Место перехода двенадцатиперстной кишки в тощую кишку, flexura duodenojejunalis, располагается слева от позвоночника, соответственно телу II поясничного позвонка.[2]
Синтопия[править | править код]
Верхняя часть двенадцатиперстной кишки сверху и спереди прилежит к квадратной доле печени, а также к шейке и телу желчного пузыря. При смещении кишки влево начальный отдел её соприкасается с нижней поверхностью левой доли печени. Между верхней частью двенадцатиперстной кишки и воротами печени располагается печеночно-двенадцатиперстная связка, в основании которой справа проходит общий желчный проток, слева — общая печёночная артерия, а посередине и несколько глубже — воротная вена.
Задненижняя полуокружность стенки верхней части двенадцатиперстной кишки в том месте, где она не покрыта брюшиной, соприкасается с общим желчным протоком, воротной веной, желудочно-двенадцатиперстной и верхнезадней поджелудочно-двенадцатиперстной артериями. Нижняя полуокружность этой части двенадцатиперстной кишки прилежит к головке поджелудочной железы.
Воротная вена пересекает заднюю стенку двенадцатиперстной кишки на 1—2 см снаружи от привратника желудка; несколько правее, на расстоянии 2—3 см от привратника, с задней стенкой верхней части двенадцатиперстной кишки соприкасается желудочно-двенадцатиперстная артерия. Общий желчный проток пересекает кишку на расстоянии 3—4 см от привратника.
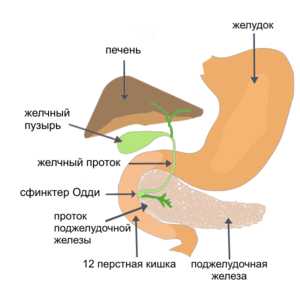
Нисходящая часть двенадцатиперстной кишки задней поверхностью соприкасается с правой почкой (её лоханкой; прикрывает ворота почки и медиальную часть её нижнего полюса), начальным отделом мочеточника (на протяжении 4—6 см) и почечными сосудами. Снаружи к нисходящей части двенадцатиперстной кишки прилежит правая кривизна ободочной кишки и восходящая ободочная кишка, изнутри — головка поджелудочной железы. Спереди эта часть двенадцатиперстной кишки прикрыта поперечной ободочной кишкой и её брыжейкой. Mesocolon пересекает pars descendens duodeni на 3—4 см ниже flexurae duodeni superior.
В желобе, образованном нисходящей частью двенадцатиперстной кишки и головкой поджелудочной железы, иногда проходит общий желчный проток, который впадает в нижнюю, реже — в среднюю треть нисходящей части двенадцатиперстной кишки. Чаще проток располагается в толще головки поджелудочной железы и, соединяясь с ductus pancreaticus, прободает заднемедиальную стенку двенадцатиперстной кишки. На слизистой оболочке её имеется небольшая (0,5—1 см длины) продольная складка, plica longitudinalis duodeni, которая заканчивается возвышением — papilla duodeni major.
В тех случаях, когда имеется добавочный проток поджелудочной железы, ductus pancreaticus accessorius, он открывается на слизистой оболочке кишки несколько выше главного протока на papilla duodeni minor.
К передней поверхности горизонтальной части двенадцатиперстной кишки прилежит верхняя брыжеечная артерия и сопровождающая её вена. Оба эти сосуда находятся в корне брыжейки тонкой кишки, причём верхняя брыжеечная вена всегда располагается справа и несколько спереди от одноимённой артерии. На остальном протяжении этот отдел кишки покрыт спереди париетальной брюшиной и соприкасается с поперечной ободочной кишкой, а также петлями тонких кишок.
Тесные топографо-анатомические взаимоотношения нижней части двенадцатиперстной кишки с верхними брыжеечными сосудами иногда неблагоприятно сказываются на функции этого отдела кишечника: двенадцатиперстная кишка может быть сдавлена брыжеечными сосудами, вследствие чего наступает её непроходимость. Такое нарушение функции кишки в клинической практике известно как артерио-мезентериальная непроходимость и может наблюдаться в тех случаях, когда имеется значительное опущение тонкой кишки, и при некоторых других заболеваниях органов брюшной полости (по Д. Н. Лубоцкому).
Вверху горизонтальная часть соприкасается с головкой поджелудочной железы и основанием крючковидного отростка, а сзади — с правой поясничной мышцей, нижней полой веной и аортой. Причём нижняя часть кишки может перекрещивать аорту на различных уровнях. В одних случаях она располагается на 1,5—2 см ниже бифуркации аорты, в других — на 5—6 см выше неё.
Восходящая часть кишки сзади прилежит к забрюшинной клетчатке, а спереди — к петлям тонких кишок.[2]
Голотопия и покрытие брюшиной[править | править код]
Лежит в regio hypochondriaca dextra.
Брюшина покрывает двенадцатиперстную кишку неравномерно. Верхняя часть её лишена брюшинного покрова только в области задненижней полуокружности стенки кишки, то есть в том месте, где кишка соприкасается с головкой поджелудочной железы, воротной веной, общим желчным протоком и желудочно-двенадцатиперстной артерией. Поэтому можно считать, что начальный отдел кишки располагается мезоперитонеально. То же следует отметить относительно восходящей части кишки. Нисходящая и нижняя части имеют брюшинный покров только спереди и поэтому располагаются забрюшинно.[2]
В целом двенадцатиперстная кишка покрыта брюшиной экстраперитонеально.
Сосуды и нервы двенадцатиперстной кишки[править | править код]
Кровоснабжение[править | править код]
4 поджелудочно-двенадцатиперстные артерии:
- Верхняя задняя поджелудочно-двенадцатиперстная артерия отходит от начального отдела желудочно-двенадцатиперстной артерии позади верхней части двенадцатиперстной кишки и направляется на заднюю поверхность поджелудочной железы, спирально огибая общий желчный проток.
- Верхняя передняя поджелудочно-двенадцатиперстная артерия отходит от желудочно-двенадцатиперстной артерии у нижней полуокружности верхней части двенадцатиперстной кишки и проходит сверху вниз по передней поверхности головки поджелудочной железы или располагается в желобе, образованном нисходящей частью двенадцатиперстной кишки и головкой поджелудочной железы.
- Нижняя задняя и нижняя передняя поджелудочно-двенадцатиперстные артерии отходят от верхней брыжеечной артерии или от первых двух тощекишечных артерий. Чаще они отходят общим стволом от первой тощекишечной артерии или от верхней брыжеечной артерии, реже — самостоятельно от первой и второй тощекишечных артерий. Иногда они могут возникать из начального отдела средней ободочной, селезеночной или чревной артерий.
- Нижняя задняя поджелудочно-двенадцатиперстная артерия проходит по задней поверхности головки поджелудочной железы и анастомозирует с верхней задней артерией, образуя заднюю артериальную дугу.
- Нижняя передняя поджелудочно-двенадцатиперстная артерия проходит по передней поверхности головки поджелудочной железы или в желобе, образованном головкой железы и нисходящей частью двенадцатиперстной кишки и, соединяясь с верхней передней артерией, образует переднюю артериальную дугу.
От передней и задней поджелудочно-двенадцатиперстных артериальных дуг отходят многочисленные ветви к стенке двенадцатиперстной кишки и к головке поджелудочной железы.[2]
Венозный отток[править | править код]
Осуществляется поджелудочно-двенадцатиперстными венами, которые сопровождают одноимённые артерии, образуя на передней и задней поверхностях головки поджелудочной железы венозные дуги.
- Верхняя передняя поджелудочно-двенадцатиперстная вена наиболее часто соединяется с правой желудочно-сальниковой и средней ободочной венами, образуя общий ствол, который впадает в верхнюю брыжеечную вену; в более редких случаях она соединяется только с правой желудочно-сальниковой веной.
- Верхняя задняя поджелудочно-двенадцатиперстная вена впадает в воротную вену у основания печеночно-двенадцатиперстной связки; иногда она отсутствует.
- Нижняя передняя и нижняя задняя поджелудочно-двенадцатиперстные вены впадают в верхнюю брыжеечную вену или в верхние тощекишечные вены. Перед впадением они нередко соединяются в один общий ствол.[2]
Лимфоотток[править | править код]
Лимфатические сосуды, отводящие лимфу от двенадцатиперстной кишки, располагаются на передней и на задней поверхностях головки поджелудочной железы. Различают передние и задние поджелудочно-двенадцатиперстные лимфатические узлы.
- Передние поджелудочно-двенадцатиперстные узлы (10—12 узлов) располагаются спереди от головки поджелудочной железы, нисходящей и нижней частей двенадцатиперстной кишки. Они анастомозируют с центральными и средними брыжеечными узлами, с лимфатическими узлами, лежащими у верхнего края поджелудочной железы, а также с печёночными узлами, расположенными по ходу общей и собственной печеночной артерий.
- Задние поджелудочно-двенадцатиперстные узлы (4—12 узлов) подразделяются на верхние и нижние. Эти узлы располагаются сзади на головке поджелудочной железы и стенке двенадцатиперстной кишки. Они соединены между собой многочисленными анастомозами и прилежат к чревным, печёночным и центральным брыжеечным лимфатическим узлам. Выносящие лимфатические сосуды задних поджелудочно-двенадцатиперстных лимфатических узлов идут спереди и сзади от левой почечной вены к предаортальным, левым латеро-аортальным и интераортокавальным узлам, а также участвуют в образовании кишечного лимфатического ствола (по М. С. Спирову).[2]
Иннервация[править | править код]
Осуществляется ветвями, идущими от чревного, верхнего брыжеечного, печеночного и почечного сплетений. Нервные ветви, возникающие из этих сплетений, направляются вдоль верхних и нижних поджелудочно-двенадцатипёрстных артерий, а также независимо от этих сосудов к стенке двенадцатиперстной кишки.[2]
 Просвет двенадцатиперстной кишки здорового мужчины
Просвет двенадцатиперстной кишки здорового мужчиныДвенадцатиперстная кишка имеет особое гистологическое строение слизистой, делающее её эпителий более устойчивым к агрессивности как желудочной кислоты и пепсина, так и концентрированной жёлчи и панкреатических ферментов, чем эпителий дистальных отделов тонкой кишки. Строение эпителия двенадцатиперстной кишки отличается также и от строения эпителия желудка.
- В подслизистой основе двенадцатиперстной кишки (особенно в верхней её половине) располагаются дуоденальные (Бруннеровы) железы, по строению сходные с пилорическими железами желудка.
Двенадцатиперстная кишка собаки (X100)
Двенадцатиперстная кишка с амилоидными отложениями в собственной пластинке слизистой
Двенадцатиперстная кишка кошки (X60)
Двенадцатиперстная кишка с щеточной каемкой (микроворсинками)
Заболевания двенадцатиперстной кишки[править | править код]
- ↑ 1 2 Foundational Model of Anatomy
- ↑ 1 2 3 4 5 6 7 8 9 В. Н. Войленко, А. И. Меделян, В. М. Омельченко. Атлас операций на органах брюшной стенки и брюшной полости. — М.: Медицина, 1965. 610 с.: ил.
ru.wikipedia.org
Толстая кишка человека — Википедия

Толстая кишка (лат. intestinum crassum) — нижняя, конечная часть пищеварительного тракта, а именно нижняя часть кишечника, в которой происходит в основном всасывание воды и формирование из пищевой кашицы (химуса) оформленного кала. Является производным задней кишки.[1]
Толстая кишка названа так потому, что её стенки толще стенок тонкой кишки за счет большей толщины мышечного и соединительнотканного слоев,[источник не указан 3388 дней] а также за то, что диаметр её внутреннего просвета, или полости, также больше диаметра внутреннего просвета тонкой кишки. Но это можно рассмотреть лишь у мертвого человека, у живого же они либо практически одного диаметра, либо очень близкого (за счёт того, что тонкая кишка может растягиваться). Термин «толстый кишечник» (как и «тонкий кишечник») не считается правильным и отсутствует в анатомической номенклатуре.
Толстой кишкой у человека называют отдел кишечника от баугиниевой заслонки до ануса, или заднепроходного отверстия. Иногда прямую кишку выделяют отдельно, в этом случае толстой кишкой считается отдел кишечника от баугиниевой заслонки до прямой кишки, не включая прямую кишку.
В толстой кишке человека анатомически выделяют следующие отделы:
Толстая кишка располагается в брюшной полости и в полости малого таза, её длина колеблется от 1,5 до 2 м.
Строение и работа
Внутренность толстой кишки выстлана слизистой оболочкой, облегчающей продвижение кала и предохраняющей стенки кишки от вредного воздействия пищеварительных ферментов и механических повреждений. Мышцы толстой кишки работают независимо от воли человека.
Толстая кишка начинается коротким отрезком, расположенным ниже выходного отверстия подвздошной кишки (подвздошно-слепокишечная заслонка). От него ответвляется вниз аппендикс — червеобразный отросток длиной 8-13 см. Несмотря на множество теорий о роли аппендикса, его функция в точности не известна. Возможно, он участвует в деятельности иммунной системы — или просто является «пережитком» времен, когда наши предки больше питались растительной пищей. Такой же орган и сегодня имеют многие другие приматы и даже некоторые грызуны.
Участок толстой кишки выше слепой опоясывает брюшную полость и поэтому называется ободочной кишкой, диаметр которой 6—6,5 см и длина до 1,5 м. Начинается она со сфинктера подвздошной и слепой кишки, обеспечивающего продвижение остатков пищи в одном направлении.
Начальный участок ободочной кишки называется восходящей ободочной кишкой, следующий — поперечной, дальнейший — нисходящей. Вся ободочная кишка крепится к тыльной части брюшины при помощи брыжейки, или двойной брюшинной складки, содержащей кровеносные сосуды.
Внутренние и внешние мышцы, слегка сжимающие ободочную кишку, способствуют продвижению остатков пищи, превращающихся по мере всасывания воды в каловые массы. Кроме изменения консистенции, всасывание воды вызывает уменьшение объема кала. Из каждой порции пищевой массы, поступающей в толстую кишку, только около трети выводится из организма в виде кала. Кроме всасывания воды, в толстой кишке происходит также окончательное расщепление белков и микробиологический синтез витаминов, особенно некоторых витаминов группы В и витамина К.
Движения толстой кишки (то есть перистальтика) незаметно происходят 3—4 раза в сутки. В половине ободочной кишки наступает быстрый спазм, вызывающий продвижение содержимого до нисходящей и сигмовидной её части. Перистальтике способствует пища, богатая клетчаткой.
Конечным участком толстой кишки является прямая кишка, заканчивающаяся анальным каналом длиной в несколько сантиметров. Анальное отверстие закрыто сфинктером, состоящим из гладких и полосатых мышц. Хотя удаление кала — действие в общем рефлекторное, оно, если не считать периода раннего детства (у новорожденных удаление кала происходит рефлекторно), в большей мере зависит от коры головного мозга. В младенческом возрасте формируется механизм контроля, и процесс дефекации становится сознательной функцией. Удаление кала (дефекация) происходит в результате раздражения нервных окончаний в слизистой оболочке наполненной прямой кишки. Основным раздражителем, вызывающим удаление кала, является давление в прямой кишке, активизирующее перистальтику её мышечных стенок. Раздражение передается в центр, управляющий дефекацией, который находится в спинном мозге.
Круговая мышца, образующая сфинктер анального отверстия, состоит из двух частей — внутренней и внешней. Внутренний сфинктер постоянно находится в напряжении, перекрывая калу выход наружу. В момент накопления кала в прямой кишке происходит иннервация области анального отверстия и расслабление внутреннего сфинктера. Функционирование внешнего сфинктера в значительной степени сознательно контролируется нервной системой.
Отходы
Количество кала, образующегося в течение суток, варьирует от почти 500 г (если пища богата овощами и фруктами) до 200 г (если в пище преобладают животные белки) и 30 г при голодании. Хотя в процессе пищеварения происходит активное всасывание, кал обычно содержит 65—80 % воды. Половину остающейся сухой массы составляют бактерии (в основном неживые), а остальное приходится на выделения толстой кишки, клеточные остатки из желудочно-кишечного тракта и небольшие количества непереваренной пищи. В остатках пищи преобладает клетчатка (отсюда обилие кала при вегетарианской диете). Цвет кала зависит от желчных красителей. Наиболее сильный запах даёт мясная диета, более слабый — овощная, наименее сильный — молочная.
Заболевания
Хотя толстая кишка не относится к наиболее физиологически активным органам, с ней связан целый ряд заболеваний. К ним относятся нарушение моторики, проблемы с пищеварением и всасыванием, воспаления и новообразования. Для профилактики заболеваний толстой кишки практикуется очищение при помощи клизмы; эту процедуру проводят во многих клиниках и на курортах.
Нарушения моторики связаны с усилением или ослаблением перистальтики. Слишком активная моторика толстой кишки сокращает время нахождения в ней каловой массы, что приводит к недостаточному всасыванию воды и диарее. Напротив, ослабление моторики приводит к избыточному всасыванию жидкости и, в конечном счёте, к задержке стула.
Воспаление толстой кишки может перейти в хроническое гнойное воспаление. Это заболевание, имеющее аллергически-токсикозное происхождение, вызывает образование язв и гниение слизистой оболочки.
Рак образуется в форме опухоли, растущей в направлении отверстия толстой кишки, или в форме отёка, сужающего это отверстие. Большинство новообразований толстой кишки появляются в последнем её участке, что значительно облегчает лечение. Достижения в области диагностики и хирургии помогают выявлять и удалять раковые опухоли на ранних стадиях.
К частым заболеваниям, особенно в зрелом возрасте, относится образование кровоточивых бугорков (геморроидальных узлов). Эти узлы являются расширенными участками кровеносных сосудов под слизистой оболочкой нижней части прямой кишки. Геморрой — заболевание мучительное, сопровождающееся кровотечением, опухолями, жжением, болезненными ощущениями.
Наиболее частое заболевание аппендикса — острое воспаление, требующее хирургического вмешательства. Воспаление обычно наступает в результате запирания отверстия отростка твердым инородным телом. Симптомы аппендицита — острая боль во впадине правого тазобедренного сустава, рвота, лейкоцитоз (избыток белых кровяных телец) и высокая температура. Единственный метод лечения — удаление (аппендэктомия). В противном случае возможно прободение и воспаление брюшины со смертельным исходом.
Тревожные симптомы, к которым относится прежде всего появление крови в кале, — основание для колоноскопии, то есть визуального исследования внутренности толстой кишки с помощью эндоскопа. Его трубка снабжена осветительным устройством и миниатюрной камерой, передающей изображение на большой цветной монитор. Применение эндоскопа позволяет осмотреть всю внутреннюю поверхность толстой кишки. В случае выявления мелких полипов их можно удалить, избежав злокачественного развития.
Ссылки
Примечания
- ↑ М. Г. Привес, Н. К. Лысенков, В. И. Бушкович. Анатомия человека. — 9-е изд. — М.: Медицина, 1985. — С. 275-282. — 110 000 экз.
wikipedia.green
