Грыжа диафрагмального отверстия пищевода: причины, симптомы и лечение в статье флеболога Хитарьян А. Г.
Грыжа пищеводного отверстия диафрагмы – симптомы и признаки, лечение и диета

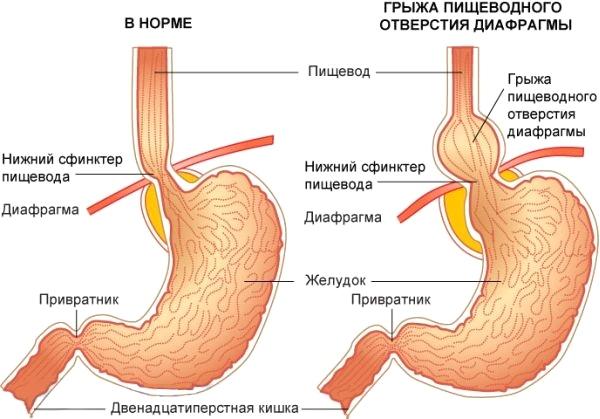
Грыжа пищеводного отверстия диафрагмы или диафрагмальная грыжа представляет собой изменение нормального анатомического положения таких органов, как желудок, пищевод, петли кишечника.
Анатомия
Существует естественный анатомический разделитель между грудной и брюшной полостью – диафрагма. Это мышечная пластина, которая крепится к рёберной поверхности. В ней содержится естественное отверстие – пищеводное. Через него проходят пищевод и крупные сосуды.
В норме желудок, кишечник и брюшной отдел пищевода располагаются ниже диафрагмы, а грудной отдел пищевода – выше. При некоторых причинах, например увеличение внутрибрюшного давления, нижележащие органы выпячиваются через диафрагмальное отверстие в грудную полость.
Это патология, так как нарушается привычная деятельность и функционирование органов, формируется грыжа пищеводного отдела диафрагмы.
Многие называют данное явление грыжей между пищеводом и желудком. Механизм её формирования одинаков с предыдущей патологией.
В роли грыжевого выпячивания выступает сместившаяся стенка желудка или пищевода, она так же выходит через диафрагмальное отверстие. За счёт сдавления воротами отверстия образуется опухолевидная грыжа между желудком и пищеводом.
Патология часто обнаруживается у лиц пожилого возраста, старше 55 лет. Чаще недуг можно встретить у женщин ввиду особенностей строения внутренних органов и участия в родовой деятельности.
При родах происходит увеличение внутрибрюшного давления, что в дальнейшем может сказаться на развитии недуга.
Не всегда патология даёт о себе знать, может протекать без клинических признаков. Часто маскируется под иные болезни: гастрит, язвенная болезнь желудка, панкреатит, холецистит, стенокардия.
Причины грыжи пищеводного отверстия диафрагмы
Пищеводно диафрагмальная грыжа возникает в ряде факторов и причин. Это не только приобретённое заболевание, у детей это может быть врождённым пороком.Формируется вследствие мутаций или поломок при формировании и закладки органов и систем. Развитию болезни у взрослых людей способствует атрофия, слабость и растяжение мышц диафрагмы, растяжение диафрагмального кольца.
Основные причины развития диафрагмальных грыж:
- Эмбриональный порок у новорождённых и маленьких детей.
При этом наблюдается укорочение размеров пищевода или аномалии развития желудка. Для устранения недуга требуется хирургическое вмешательство на раннем этапе.
- Наследственность.
Наблюдается у лиц, родственники которых страдали похожими патологиями.
- При стабильном увеличении давления в брюшной полости: натуживания при запорах, беременность, пупочной грыже.
- При отёчном синдроме некоторых патологий: асцит, сердечная недостаточность.
- Хронических процессах желудочно-кишечного тракта: гастрит, язвенная болезнь, панкреатит, холецистит, гепатит и цирроз печени.
- При онкологии в брюшной полости.
- Переедания, неправильный образ жизни.
- Избыточный вес.
- Массивные физические нагрузки, поднятие тяжестей.
- Длительная рвота на фоне отравлений или токсических явлениях в организме человека.
- Ожоги пищевода кислотами и щелочами, иными химическими соединениями.
- Травмы живота: удары острыми или тупыми предметами.
- Кашлевой рефлекс при хронических болезнях лёгких: туберкулёз, ХОБЛ.
- Заболевания соединительной ткани, в том числе мышечного аппарата: системная красная волчанка, слеродермия.
- Гормональные сбои и нарушения в организме: синдром Кушинга, Тиреотоксикоз, Гипертиреоз.
- Оперативные вмешательства в грудной и брюшной полости.
Степени диафрагмальных грыж
Учёные выделяют всего три степени проявления недуга. Все они различаются по клинике проявлений, симптомам, объёму поражения, нарушению функционирования. В связи с этим, врач назначает для каждой степени свою тактику лечения.
1 степень
Уровень поражения не значительный, возникает при резком повышении давления брюшной полости или длительных хронических заболеваниях. Мышцы диафрагмы атрофированы в меньшей степени.
Диафрагмальное кольцо немного расширено. Свою локализацию меняет пищевод и желудок. В норме абдоминальная часть пищевода находится в брюшной полости.
При диафрагмальной грыже 1 степени брюшная часть поднимается выше диафрагмы и переходит в грудной отсек. Желудок под диафрагмой, но очень близко к ней приближен.
Функции органов страдают умеренно. Лечение консервативное медикаментозное, соблюдение режима дня и диеты.
2 степень
Пищевод полностью располагается в грудной клетке. Верхняя часть желудка смещена до уровня пищеводного отверстия, связочный аппарат сильно расслаблен.
Возникают симптоматические проявления в виде болевого синдрома, отрыжки, изжоги, тяжести в эпигастрии. Нарушается нормальная работа желудка и пищевода. Лечится комбинированно – оперативно и при помощи фармакологических лекарств.
3 степень
Самая запущенная и тяжёлая степень. В грудную клетку перемещаются все структурные отделы, которые должны быть ниже диафрагмы. Выражена симптоматика, состояние больного сильно страдает.
Высокий риск осложнений в виде ущемления грыжи, кровотечений, перфорации. Лечится только оперативно.
Симптомы и признаки грыжи пищеводного отверстия диафрагмы
У многих пациентов грыжа диафрагмы пищевода на ранних стадиях не проявляет себя симптомами и признаками. Симптоматика развивается на 2-3 степени.
Иногда патологию путают с иными болезнями пищеварительной системы из-за схожести жалоб. Выделяют ряд общих изменений, которые характерны для недуга.
К ним относят:
- Боль в области мечевидного отростка или за грудиной.
Пациенты говорят, что боли где-то по середине грудной клетки или в проекции желудка. Является самым ранним симптомом. Носит жгучий или ноющий характер.
При осложнениях или поздних стадиях боль носит опоясывающий характер. По данному признаку болезнь можно путать с острым панкреатитом.
Особенностью болевого синдрома является то, что он усиливается или возникает после употребления или во время приёма пищи. Боль может начаться после физических нагрузок: наклонов туловища вперёд, беге, поднятия тяжёлых грузов. Утихает синдром после смены положения тела, рвотного рефлекса, употребления холодной воды.
- Постоянным синдромом служит отрыжка.
В связи с тем, что меняется положение пищевода, развивается гасроэзофагеальная рефлюксная болезнь. На этом фоне нарушается ток пищевых масс по пищеводу.
Они часто забрасываются в верхние отделы, формируется отрыжка. В отличие от иных болезней желудка, она не носит тухлый или гнилостный характер. Бывает отрыжка газами или съеденной пищей, после неё пациенту становится легче.
Развивается на фоне ГЭРБ при грыже диафрагмы. Носит постоянный характер, может быть спровоцирована приёмом любой пищи, особенно острой, кислой, жирной, жаренной.
На 3 стадии изжогу вызывает даже приём обычной воды, трудно устраняется медикаментозно. Больные из-за этого беспокойные, измученные, не спят по ночам.
Затруднение пассажа пищевого комка по пищеварительному тракту. Развивается из-за сужения или ущемления пищевода. Сначала трудно проходит твёрдая пища, затем и жидкая. Больные отмечают нарушения глотания, часто попёрхиваются едой.
Присоединяется на голодный желудок или наоборот, после переедания. Не является специфическим знаком, но часто сопровождает патологию.
- Горечь во рту
- Осиплость голоса.
- Неустойчивость стула.
- Нарушение сердечного ритма.
На основании данного симптома, болезнь путают со стенокардией. Характерно учащение пульса, рост артериального давления.
На фоне смещения внутренних органов формируется одышка. Сначала она появляется после физической нагрузки или еды, затем и в покое.
- Сухой непродуктивный кашель.
Врачи ставят диагнозы по лёгочной системе, но терапия не приносит результатов. Тогда стоит заподозрить грыжу диафрагмы.
- При осложнениях появляется кровотечение, кал окрашивается в чёрный цвет. Возникает анемия, бледность кожи, тахикардия. Артериальное давление может прогрессивно падать.
При появлении перечисленных признаков необходимо как можно скорее обратиться к врачу.
Диагностика диафрагмальной грыжи
Сделать диагностику и рентген грыжи пищеводного отверстия диафрагмы может только доктор. Он назначит необходимые мероприятия, которые помогут установить диагноз.
Сначала врач беседует с пациентом, собирает всю необходимую информацию о его жалобах. Обязательным является осмотр и пальпация живота, при этом может прощупаться сама грыжа.
Для оценки воспалительных реакций больной сдаёт общий анализ крови, в большинстве случаев он оказывается в норме. Может быть лейкоцитоз или увеличение скорости оседания эритроцитов.
Для уточнения пищеварительных функций следует сдать кал на общий анализ. В зависимости от формы и степени патологии могут присутствовать различные изменения: избыток слизи, непереваренные волокна и т.д.
Правильно трактовать анализ поможет лечащий доктор. Следующим этапом являются инструментальные методы исследования.
Рентген
Является информативным и малоинвазивным способом определения патологии. Назначают рентген органов брюшной и грудной полости с контрастным веществом, выполняется натощак, утром.
Контраст вводят внутривенно или просят пациента его выпить, затем оценивают его оседание и проходимость по полым органам.
Рентген-признаками грыжи служат:
- Задержка контрастного вещества в грыжевом мешке.
- Расширение диафрагмального кольца.
- Смещение пищевода и желудка вверх.
- Изменение положения купола диафрагмы.
- Высокое расположение на снимке сфинктера пищевода.
При недостаточности информации прибегают к эндоскопическим методам – фиброгастродуоденоскопиии. Она позволяет осмотреть слизистую, смещение положения диафрагмы, желудка, пищевода, наличие язвенных дефектов, расширение пищеводного отверстия, обнаружить само грыжевое выпячивание.
Оценку сфинктерного аппарата осуществляют эзофагеальной монометрией. Она помогает наблюдать за моторикой пищевода, провести оценку консервативной терапии.
Для полного обследования могут обращаться к методам компьютерной и магнитно-резонансной томографии, дающих представление и сведения о структурах в объёмном виде. Недостаток метода – его дороговизна.
Как лечить диафрагмальную грыжу
Полное и правильное лечение грыжи диафрагмы желудка назначает только доктор. Терапия является комплексной и состоит из нескольких слагаемых:
- Соблюдение режима дня и диеты.
- Консервативная терапия фармакологическими лекарственными препаратами.
- Оперативное вмешательство при необходимости.
Лечение без операции
При отсутствии явных жалоб, дискомфорта, нарушения функции и осложнений может быть назначена консервативная терапия. Она сводится к соблюдению диеты, снижению веса и регулярному приёму медикаментов.
Врачи советуют соблюдать простые рекомендации, которые смогут обеспечить лечение и устранение симптомов.
Диета при диафрагмальной грыже без операции:
- Питание должно быть дробным.
Кушать следует небольшими порциями через равные промежутки времени до 5 раз в день. Обязательно соблюдать завтрак, обед и ужин. Между ними устраивать полдник и перекусы фруктами или кисломолочными продуктами.
- Последний приём пищи завершать за 3 часа до сна, он должен быть не плотным.
- Избегать переедания и голодания.
- Не ложиться после еды, это может усугубить рефлюкс.
- Избегать переутомлений и сильной физической нагрузки.
- Не носить стесняющую одежду.
Что может входить в рацион
На завтрак разрешено каши на воде, кефир, творог, отварное яйцо вкрутую. Для обеда рациональнее всего составить меню из супов на первое.
Суп должен быть не жирный, бульон прозрачный, без обжарки. На второе – отварные овощи, салат из свежей зелени, пропаренное мясо птицы или рыба.
Полдник состоит из молочных продуктов, творога, фруктового салата. На ужин следует приготовить всё пропаренное или отваренное: картофель, мясо птицы, рисовую или гречневую кашу. Рекомендована варёная рыба.
Из напитков разрешены: чай, кисель, компот. Категорически запрещены продукты жаренные, острые, жирные, копчёные, консервированные. Воспрещены газированные напитки, алкоголь, табак, соки.
Для лечения грыжи пищеводного отверстия без операции назначают лекарственные средства, их несколько основных групп. К каждому пациенту должен быть индивидуальный подход. Все средства назначаются с учётом симптоматики и побочных реакций.
- Ингибиторы протоновой помпы, входят в стандарт лечения, к ним относят Омепразол. Они снижают моторику желудка и секрецию соляной кислоты. Устраняют воспаление, болевой синдром.
- Антациды: маалокс и альмагель. Снимают изжогу, обволакивают пищевод, защищают слизистую поверхность от воспаления.
- Прокинетики: метоклопрамид. Снимают спазм мускулатуры, купируют тошноту, рвоту.
- Спазмолитики: дротаверин, дюспаталин. Снимают болевой синдром, изжогу, улучшают моторику кишечника.
Хирургия
К оперативным способам лечения обращаются в тех случаях, когда не помогает длительное консервативное лечение и присоединяются осложнения. Оно достигается двумя способами.
Открытый – путём разреза брюшной стенки. Лапароскопический — проколами в брюшную полость. Его применяют более активно в настоящее время.
При операции иссекают грыжевой мешок, осматривают его содержимое, возвращают на анатомическое место. Диафрагмально отверстие ушивают. На него накладывают удерживающую сеточку, которая не даст грыже снова образоваться.
Выделяют операции:
- Крурорафия – ушивание диафрагмы и её связок;
- Гастропексия – на месте фиксируют желудок и его связачный аппарат;
- Фундопликация – оперативные вмешательства на фундальном отделе желудка.
Лечение народными средствами
Фитотерапию проводить лучше сборами и отварами. Все травы можно собрать самостоятельно или приобрести в аптечных сетях.
Для первого сбора понадобятся в высушенном виде травы: листья мать-и-мачехи, мяты перечной, одуванчика, корень дягиля. Каждого препарата в среднем по 30 грамм.
Смешать ингредиенты, залить тёплой, до 80 градусов, водой 500 мл, накрыть крышкой, настоять 2-3 часа. Пить по 150 мл 4 раза в день.
Ромашковый чай облегчает симптоматику, снимает воспаление. Цветки ромашки высушить, измельчить. 1 чайную ложку сбора залить кипятком, настоять 30 минут, процедить, пить как чай. Готовый чай продаётся в аптеках.
Сухой сбор. Понадобятся: льняное семя, корень алтея, плоды аниса. Всё высушить, взять равные пропорции, перетереть в кофемолке. Употреблять по 1 чайной ложке сухой смеси 3 раза в день.
Грыжа пищеводного отверстия диафрагмы – причины, симптомы, диагностика и лечение
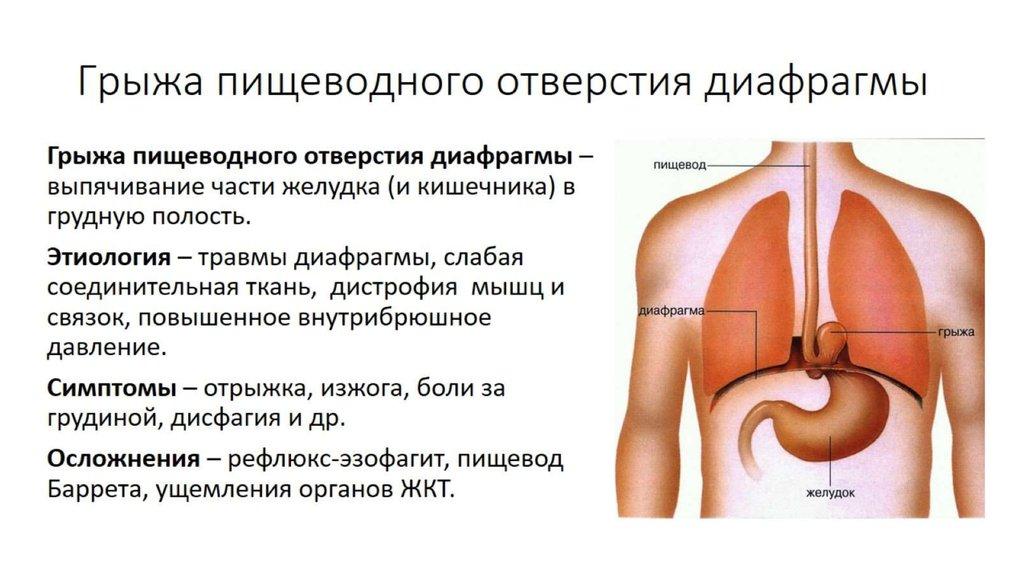
Грыжа пищеводного отверстия диафрагмы – грыжевое выпячивание, образующееся при смещении в грудную полость анатомических структур, которые в нормальном положении размещаются под диафрагмой – абдоминального отрезка пищевода, кардиального отдела желудка, петель кишечника. Отмечается загрудинная боль, изжога, регургитация, дисфагия, икота, аритмия. Диагностика предусматривает проведение рентгенографии пищевода и желудка, эзофагоманометрии, эзофагогастроскопии. Лечение может включать фармакотерапию гастроэзофагеального рефлюкса или хирургическую тактику – пластику диафрагмальной грыжи.
Общие сведения
Грыжи пищеводного отверстия диафрагмы в современной герниологии встречаются достаточно часто. Вероятность образования диафрагмальной грыжи увеличивается пропорционально возрасту – с 9% у лиц моложе 40 лет до 69 % у лиц старше 70 лет. Наиболее часто грыжа пищевода образуется у женщин. В половине случаев заболевание протекает бессимптомно и остается нераспознанным. Иногда пациенты длительно лечатся у гастроэнтеролога по поводу сопутствующих заболеваний, определяющих ведущие клинические проявления, – хронического гастрита, холецистита, язвы желудка.
Грыжа пищеводного отверстия диафрагмы
Причины
Параэзофагеальная грыжа может носить врожденный или приобретенный характер. У детей патология, как правило, связана с эмбриональным пороком – укорочением пищевода и требует хирургического вмешательства уже в раннем возрасте. Приобретенные грыжи обусловлены инволютивными изменениями – развивающейся слабостью связочного аппарата пищеводного отверстия диафрагмы. С возрастом соединительнотканные структуры, удерживающие пищевод в диафрагмальном отверстии, подвергаются дистрофическим процессам, потере эластичности и атрофии.
Аналогичная ситуация часто наблюдается у астенизированных, детренированных лиц, а также людей, страдающих заболеваниями, связанными со слабостью соединительной ткани (синдромом Марфана, плоскостопием, варикозным расширением вен, геморроем, дивертикулезом кишечника и т. д.). В связи с этим параэзофагеальная грыжа нередко сопутствует бедренной грыже, паховой грыже, грыже белой линии живота, пупочной грыже.
Факторами, увеличивающими риск развития грыжи, служат обстоятельства, сопровождающиеся систематическим или внезапное критическим повышением внутрибрюшного давления:
По имеющимся данным, около 18% женщин с повторной беременностью страдают диафрагмальной грыжей. Также к развитию грыжи предрасполагает нарушение моторики пищеварительного тракта при гипермоторных дискинезиях пищевода, сопутствующих язвенной болезни ДПК и желудка, хроническому гастродуодениту, панкреатиту, калькулезному холециститу.
Возникновению грыж способствует продольное укорочение пищевода вследствие его рубцово-воспалительной деформации, развившейся в результате рефлюкс-эзофагита, эзофагеальной пептической язвы, химического или термического ожога. Прямым следствием ослабления связочного аппарата диафрагмы служит расширение пищеводного отверстия и образование грыжевых ворот, через которые абдоминальный участок пищевода и кардиальная часть желудка пролабируют в грудную полость.
Классификация
На основе рентгенологических признаков и объема смещения желудка в грудную полость современные абдоминальные хирурги и гастроэнтерологи различают три степени грыжевого выпячивания:
- I степень. Абдоминальная часть пищевода находится над диафрагмой, кардия расположена на уровне диафрагмы, а желудок непосредственно прилежит к ней.
- II степень. Отмечается смещение абдоминального отдела пищевода в грудную полость и расположение желудка в области пищеводного отверстия диафрагмы.
- III степень. В грудной полости находятся все поддиафрагмальные структуры – абдоминальная часть пищевода, кардия, дно и тело желудка (иногда антральный отдел желудка).
В соответствии с анатомическими особенностями выделяют скользящую, параэзофагеальную и смешанную диафрагмальную грыжи. При скользящей (осевой, аксиальной) грыже отмечается свободное проникновение абдоминальной части пищевода, кардии и дна желудка через пищеводное отверстие диафрагмы в грудную полость и самостоятельный возврат (при смене положения тела) обратно в брюшную полость. Аксиальные грыжи встречаются в большинстве случаев и в зависимости от смещаемого участка могут быть кардиальными, кардиофундальными, субтотальными или тотальножелудочными.
Параэзофагеальная грыжа характеризуется нахождением дистальной части пищевода и кардии под диафрагмой, но смещением части желудка в грудную полость и его расположением над диафрагмой, рядом с грудным отделом пищевода, т. е. параэзофагеально. Различают фундальные и антральные параэзофагеальные грыжи. При смешанной грыже сочетаются аксиальный и параэзофагеальный механизмы. Также в отдельную форму выделяют врожденный короткий пищевод с «внутригрудным» расположением желудка.
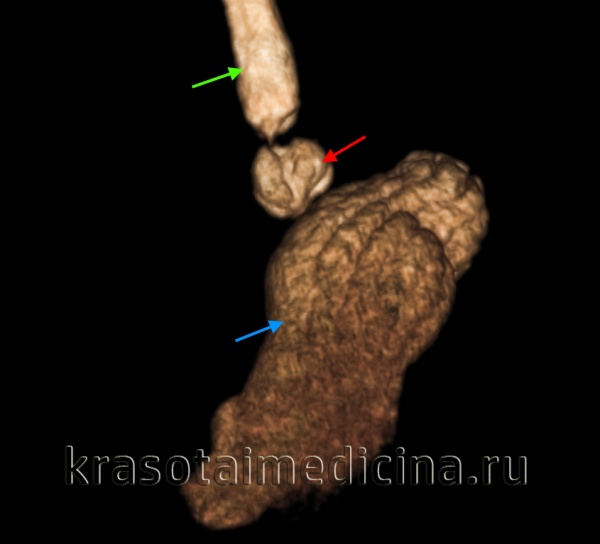
КТ ОБП (3D-реконструкция) пищевода и желудка. Аксиальная грыжа пищеводного отверстия диафрагмы, пищеводно-желудочный переход и кардия (красная стрелка) в грудной полости. Желудок (синяя стрелка), пищевод (зеленая стрелка).
Симптомы грыжи
Около половины случаев протекают бессимптомно или сопровождаются слабо выраженными клиническими проявлениями. Типичным признаком патологии считается болевой синдром, который обычно локализуется в эпигастрии, распространяется по ходу пищевода или иррадиирует в межлопаточную область и спину. Иногда боль может носить опоясывающий характер, напоминая панкреатит. Нередко отмечаются загрудинные боли (некоронарная кардиалгия), которые могут приниматься за стенокардию или инфаркт миокарда.
Дифферециальными признаками болевого синдрома при грыже пищеводного отверстия диафрагмы служат: появление болей преимущественно после еды, физической нагрузки, при метеоризме, кашле, в положении лежа; уменьшение или исчезновение болей после отрыжки, глубокого вдоха, рвоты, смены положения тела, приема воды; усиление болей при наклоне вперед. В случае ущемления грыжевого мешка возникают интенсивные схваткообразные боли за грудиной с иррадиацией между лопатками, тошнота, рвота с кровью, цианоз, одышка, тахикардия, гипотония.
У трети больных ведущим симптомом является нарушение сердечного ритма по типу экстрасистолии или пароксизмальной тахикардии. Зачастую данные проявления приводят к диагностическим ошибкам и длительному безуспешному лечению у кардиолога. Поскольку грыжа закономерно ведет к развитию гастроэзофагеальной рефлюксной болезни, возникает группа симптомов, связанных с нарушением пищеварения. Пациенты, как правило, жалуются на отрыжку желудочным содержимым или желчью, чувство горечи во рту, отрыжку воздухом. Нередко отмечается срыгивание недавно принятой пищей без предшествующей тошноты; регургитация чаще развивается в горизонтальном положении, ночью.
Патогномоничным проявлением заболевания служит дисфагия – нарушение прохождения пищевого комка по пищеводу. Данное проявление чаще сопровождает прием полужидкой или жидкой пищи, слишком холодной или горячей воды; развивается при поспешной еде или психотравмирующих факторах. Для грыжи пищевода также характерны изжога, икота, боли и жжение в языке, охриплость голоса.
Осложнения
При попадании желудочного содержимого в дыхательные пути может развиваться трахеобронхит, бронхиальная астма, аспирационная пневмония. В клинической картине часто отмечается анемический синдром, связанный со скрытым кровотечением из нижних отделов пищевода и желудка вследствие рефлюкс-эзофагита, эрозивного гастрита, пептических язв пищевода.
Диагностика
Обычно грыжи впервые выявляются при проведении рентгенографии ОГК, рентгенографии пищевода и желудка либо в ходе эндоскопического обследования (эзофагоскопии, гастроскопии). Рентгенологическими признаками патологии служат высокое расположение пищеводного сфинктера, нахождение кардии над диафрагмой, отсутствие поддиафрагмального отдела пищевода, расширение диаметра пищеводного отверстия диафрагмы, задержка бариевой взвеси в грыже и др.
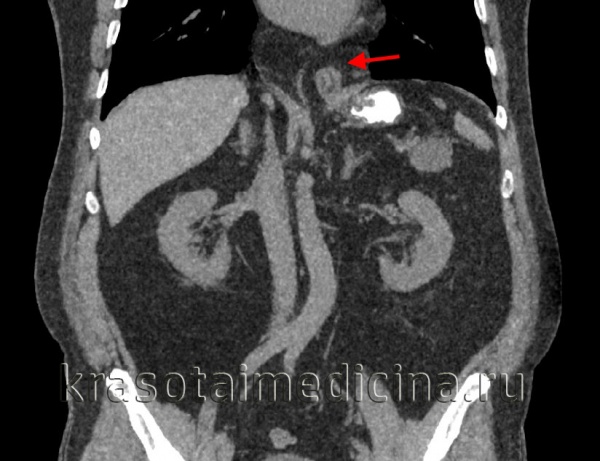
КТ органов брюшной полости. Грыжа пищеводного отверстия диафрагмы. Пролабирование перигастральной клетчатки в грудную полость через расширенное пищеводное отверстие
В ходе эндоскопии, как правило, определяется смещение пищеводно-желудочной линии выше диафрагмы, признаки эзофагита и гастрита, эрозии и язвы слизистой. Для исключения опухолей пищевода производится эндоскопическая биопсия слизистой и морфологическое исследование биоптата. С целью распознавания латентного кровотечения из ЖКТ исследуется кал на скрытую кровь.
Особое место в диагностике грыжи пищеводного отверстия диафрагмы отводится эзофагеальной манометрии, позволяющей оценить состояние сфинктеров (глоточно-пищеводного и кардиального), двигательную функцию пищевода на различных уровнях (продолжительность, амплитуду и характер сокращений – спастический или перистальтический), а также отследить эффективность консервативной терапии. Для исследования среды ЖКТ проводится импедансометрия, гастрокардиомониторинг, внутрипищеводная и внутрижелудочная рН-метрия.
Лечение грыжи пищевода
Лечение начинают с консервативных мероприятий. Поскольку в клинике на первый план выходят симптомы гастроэзофагеального рефлюкса, консервативное лечение направлено главным образом на их устранение. В комплексное медикаментозное лечение включаются антацидные препараты (гидроксид алюминия и магния, алюминия гидроксид, магния карбонат, магния оксид и др.), Н2-блокаторы гистаминовых рецепторов (ранитидин), ингибиторы протонного насоса (омепразол, пантопразол, эзомепразол). Рекомендуется нормализация веса, соблюдение щадящей диеты, дробное питание с последним приемом пищи не позднее 3-х часов до сна, сон в кровати с приподнятым изголовьем, исключение физических нагрузок.
К хирургическим методам прибегают при осложненных формах грыж (сужении пищевода, ущемлении диафрагмальной грыжи), безуспешности медикаментозной терапии или диспластических изменениях слизистой пищевода. Среди всего многообразия способов выделяют следующие группы вмешательств: операции с ушиванием грыжевых ворот и укреплением пищеводно-диафрагмальной связки (пластика диафрагмальной грыжи, крурорафия), операции с фиксацией желудка (гастропексия), операции по восстановлению острого угол между дном желудка и абдоминальным отделом пищевода (фундопликация). При формировании рубцового стеноза может потребоваться резекция пищевода.
Прогноз и профилактика
Осложненное течение грыжи сопряжено с вероятностью развития катарального, эрозивного или язвенного рефлюкс-эзофагита; пептической язвы пищевода; пищеводного или желудочного кровотечения; рубцового стенозирования пищевода; перфорации пищевода; ущемления грыжи, рефлекторной стенокардии. При длительном течении эзофагита повышается вероятность развития рака пищевода. После хирургического вмешательства рецидивы наблюдаются редко.
Профилактика образования грыжи, прежде всего, заключается в укреплении мышц живота, занятиях ЛФК, лечении запоров, исключении тяжелых физических нагрузок. Пациенты с диагностированной диафрагмальной грыжей подлежат диспансерному наблюдению у гастроэнтеролога.
Симптомы грыжи пищеводного отверстия диафрагмы, признаки (фото)
 Автор статьи: Нивеличук Тарас, заведующий отделением анестезиологии и интенсивной терапии, стаж работы 8 лет. Высшее образование по специальности “Лечебное дело”.
Автор статьи: Нивеличук Тарас, заведующий отделением анестезиологии и интенсивной терапии, стаж работы 8 лет. Высшее образование по специальности “Лечебное дело”.Дата публикации статьи:
Дата обновления статьи:
Грыжа пищеводного отверстия диафрагмы (сокращенно “грыжа ПОД” или “ГПОД”) – частое заболевание. Оно встречается у 9% взрослых в молодом возрасте и почти у 70% людей старше 70 лет. Нередко патология дебютирует у беременных женщин: установлено, что каждая 5-6 повторно беременная страдает от этого недуга.
Основные симптомы грыжи пищеводного отверстия диафрагмы – это боль, рвота, изжога, отрыжка, нарушение глотания.
Несмотря на такую большую распространенность, очень часто болезнь остается невыявленной. Этому есть 2 причины:
Часто симптомы данной грыжи могут отсутствовать вовсе или быть неспецифическими.
Низкая осведомленность врачей о ГПОД. Из-за этого нередко даже при наличии ярких характерных признаков пациент продолжает безуспешно лечить неверно диагностированное заболевание.
Далее мы расскажем, как распознать и отличить симптомы, характерные именно для грыжи пищеводного отверстия диафрагмы. Это возможно, даже если жалоб совсем немного или они не выражены.

Почему данную грыжу сложно распознать?
Заподозрить грыжу пищевого отверстия диафрагмы часто действительно очень сложно.
- В половине случаев патология вообще никак себя не проявляет.
- В 35% случаев основная жалоба пациентов – перебои в работе сердца и боли в грудной клетке, которые, зачастую, очень похожи на те, что возникают при ишемической болезни сердца.
- Основная часть больных – пожилые люди, у которых обычно есть уже целый “букет” проблем со здоровьем.
- Наличие грыжи пищеводного отверстия диафрагмы вовсе не исключает присутствия сердечно-сосудистой патологии.
Все это создает серьезные проблемы с диагностикой. Многие пациенты продолжают годами проходить лечение у кардиолога, и все безрезультатно, в то время как истинное заболевание продолжает прогрессировать.
Как отличить боль в груди при ГПОД от сердечных болей?
По характеру боль при этих столь разных патологиях действительно может быть очень похожей: по отзывам пациентов она ноющая или жгучая, появляется за грудиной или между лопатками, может провоцироваться физической нагрузкой.
Боль при ГПОД не исчезает при приеме нитратов (препаратов для быстрого снятия боли при стенокардии) и часто сопровождается изменениями на электрокардиограмме. Поэтому пациенты нередко оказываются в стационаре с подозрением на острый инфаркт миокарда. В такой ситуации диагностика грыжи осложняется тем, что до исключения диагноза “инфаркт” противопоказано проведение эндоскопического исследования (ФГС), которое могло бы помочь в установке правильного диагноза.
У симптомов грыжи пищеводного отверстия диафрагмы и симптомов ишемической болезни сердца есть различия, о которых важно знать.
Отличия болей при ГПОД и при ИБС
(если таблица видна не полностью – листайте ее вправо)

Еще семь признаков грыжи пищеводного отверстия диафрагмы
1. Изжога
В норме нижний пищеводный сфинктер плотно замыкает отверстие между пищеводом и желудком, не давая агрессивному желудочному содержимому проникать обратно в пищевод.
При грыже пищеводного отверстия диафрагмы очень часто запирающая функция сфинктера нарушается, и содержимое желудка попадает в пищевод. При этом неизбежно возникает воспаление стенок пищевода, их химический ожог. Это проявляется изжогой, которая возникает особенно часто в положении лежа или при долгом нахождении в положении “наклон вперед”.
2. Отрыжка и горечь во рту
Пациентов с ГПОД часто беспокоит отрыжка: кислым, воздухом, пищей. Обычно она появляется после еды и в зависимости от вида ГПОД может быть умеренной или очень выраженной.
Также большинство людей с грыжей диафрагмы жалуются на появление горечи во рту.
3. Внезапные срыгивания
У здорового человека срыгиванию предшествует тошнота. У пациента с ГПОД срыгивание происходит неожиданно, без тошноты. Чаще всего это случается в положении лежа, например, ночью.
4. Нарушения глотания
Очень типичными для грыж пищеводного отверстия диафрагмы являются проблемы с проглатыванием пищи. Появляется тревожное ощущение “кома в горле”. Чаще всего оно возникает после употребления жидкой или полужидкой пищи, особенно если она была холодной или очень горячей.
В отличие от рака пищевода, для которого также характерно затрудненное проглатывание, при диафрагмальной грыже подобные трудности носят непостоянный характер, а сложности с прохождением твердой пищи возникают редко.
5. Анемия
Головокружение, бледность кожи и слизистых оболочек, “немотивированная слабость” и потемнение в глазах могут являться признаками анемии.
Если при исследовании показателей крови выяснится, что уровень гемоглобина и/или эритроцитов снижен – возможно, что повреждение стенок пищевода желудочным соком привело к развитию внутреннего кровотечения. В таких ситуациях врач должен уточнить у пациента, не замечал ли он появление черного разжиженного стула.
6. Боль в языке и осиплость голоса
При грыже пищеводного отверстия диафрагмы может появляться осиплость голоса, вызванная ожогом гортани желудочным соком.
Редким, но типичным симптомом становится боль в языке, обусловленная ожогом ротовой полости содержимым желудка.
7. Кашель и болезни легких
Пациенты с грыжей пищеводного отверстия диафрагмы нередко просыпаются среди ночи от кашля, который сопровождается сильной болью в грудной клетке. Чаще всего это возникает в том случае, если накануне человек плотно поужинал незадолго до сна.
Причина кашля кроется в затекании желудочного содержимого в пищевод, а из пищевода в гортань, трахею и даже бронхи. По этой же причине у пациентов с ГПОД нередко развивается аспирационная пневмония, бронхиты или приступы бронхиальной астмы.
Заключение
Несмотря на обилие симптомов грыжи пищеводного отверстия диафрагмы, многие из них могут возникать и при других заболеваниях. Поставить точный диагноз “ГПОД”, не назначая дополнительного обследования, очень и очень сложно.
Поэтому не стоит заниматься самодиагностикой и уж тем более самолечением. При возникновении признаков, о которых мы рассказали – без промедления обратитесь к врачу за помощью. Проблемами диафрагмальных грыж занимаются гастроэнтерологи, а в самых сложных случаях – абдоминальные и торакальные хирурги.
К какому врачу обратиться для лечения грыжи пищевода?
Если вас беспокоит данная проблема, вы можете обратиться к Терехину Алексею Алексеевичу, г. Москва. Врач-хирург, кандидат медицинских наук, специалист в области хирургического лечения грыж. Есть международный сертификат, возможно лечение грыжи пищевода через небольшие проколы за один день в стационаре.

Врач-хирург, кандидат медицинских наук, Терехин Алексей Алексеевич
Сайт доктора: https://aaterehin.ru Телефон для связи: +7 (926) 707-33-87.
Владелец и ответственный за сайт и контент: Афиногенов Алексей.
Грыжа пищеводного отверстия диафрагмы — симптомы, лечение без операции
Содержание статьи
Грыжа пищеводного отверстия диафрагмы представляет собой патологию, при которой нижняя часть пищевода или желудка смещается из брюшины в грудной отдел. Заболевание возникает по разным причинам, сопровождается неприятными симптомами, а также часто требует оперативного вмешательства.

Причины возникновения болезни
Грыжа у детей чаще всего развивается вследствие врожденных нарушений. К примеру, малыш появляется на свет уже с неправильным расположением желудка относительно грудного отдела. В такой ситуации проблема решается исключительно хирургически.
У взрослых развитие аксиальной (хиатальной) или иной ГПОД происходит под воздействием следующих факторов:
- ослабление тканей пищеварительных органов, происходящее с возрастом;
- патологии, которые связанные с врожденными дефектами связочного аппарата;
- воспалительные процессы в области органов ЖКТ;
- заболевания пищевода;
- повреждения слизистой оболочки органов пищеварительной системы;
- повышение внутрибрюшного давления, наблюдающееся в течение длительного времени.

Причиной возникновения увеличенного давления может быть следующее:
- тяжелые физические нагрузки;
- подъем тяжестей;
- частая рвота;
- постоянные запоры;
- повышенное газообразование;
- избыточная масса тела;
- новообразования органов брюшной полости.
Встречается грыжа пищеводного отверстия диафрагмы редко, в основном наблюдается у людей пожилых лет, но может возникнуть у людей молодого возраста и даже у детей.
Степени развития
Диафрагмальная грыжа пищевода протекает в несколько степеней, которые отличаются друг от друга тем, насколько большой объем желудка или пищевода проникает в грудную полость.
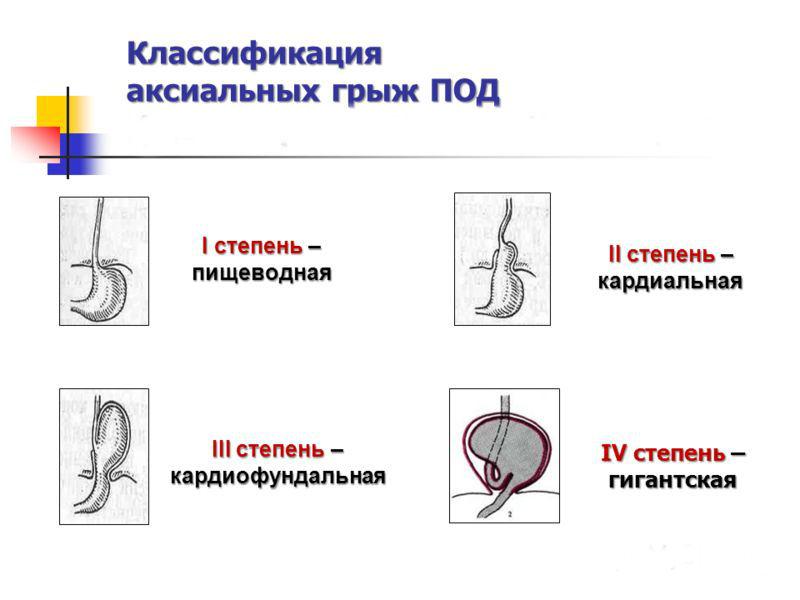
Доктора выделяют 4 стадии грыжи пищеводного отверстия диафрагмы:
- Пищеводная. Это первая степень, при которой в область грудного отдела попадает абдоминальный отдел пищевода, кардии. Располагаются эти органы на диафрагмальном уровне, а желудок примыкает к самой диафрагме.
- Кардиальная. Это вторая стадия, также характеризующаяся проникновением в полость грудной клетки абдоминальной части пищевода. Отличие лишь в том, что желудок немного входит в пищеводную область диафрагмального отдела.
- Кардиофундальная. Это третья степень, при которой абдоминальный отдел пищевода, кардия и часть желудка располагаются выше диафрагмы.
- Гигантская. Это четвертая, самая выраженная стадия, которая отличается поднятием всех желудочных частей над диафрагмальным отделом.

Зная, что это такое ГПОД 1,2,3 и 4 степени, врач может определить, насколько тяжела болезнь, какую выбрать тактику терапии, чтобы добиться желаемого эффекта.
Классификация патологии
Заболевание различается не только по степени тяжести, но и по видам. Ученые разделили их на основании анатомических особенностей. Существуют следующие типы патологии:
- аксиальная грыжа пищеводного отверстия диафрагмы: характеризуется тем, что способна свободно проникать в грудной отдел через щель в пищеводе, а затем также беспрепятственно возвращаться обратно. Нередко такое происходит у пациентов, когда они резко изменяют положение тела;
- невправимая грыжа диафрагмы: отличается тем, что часть желудка застревает в грыжевых воротах, не имеет возможности двигаться вперед или назад;
- параэзофагеальная грыжа: при ней наблюдается нахождение пищевода и кардии на своих местах, а часть желудка уходит в грудной отдел пищевода.


Также бывают случаи, когда у человека развивается сразу два типа болезни, тогда ставят диагноз – смешанный вид грыжи пищеводного отверстия диафрагмы.
Клиническая картина
При грыже пищеводного отверстия диафрагмы симптомы могут не проявляться в течение длительного времени. Поэтому нередко врачи выявляют заболевание совершенно случайно при проведении обследования по поводу другой патологии.
Также возможно проявление некоторых основных признаков, которые характерны не только для грыжи, но и для других нарушений в работе органов пищеварения. Поэтому очень часто люди просто не обращают на них внимание.


Среди таких симптомов диафрагмальной грыжи можно выделить в первую очередь изжогу. Это частый признак, отличается выраженностью, пациенты жалуются на сильное жжение за грудной клеткой. В основном данное явление наблюдается в таких случаях:
- после приема пищи;
- при нахождении в лежачем положении тела;
- при наклонах вниз;
- во время физической активности.
Возникновение изжоги должно стать серьезным поводом для обращения к врачу и проверки состояния ЖКТ, так как является ранним признаком сбоев в функционировании пищеварительных органов.
Помимо жжения грыжа пищеводного отверстия диафрагмы беспокоит следующими клиническими проявлениями:
- болевой синдром в области груди и эпигастрии, возникающий вследствие давления выпячивающейся части. В запущенной форме боль может быть сильной, но ее бывает сложно отличить от приступов стенокардии или сердечного инфаркта;
- отрыжка, при которой во рту ощущается горьковатый или кислотный привкус;
- нарушение процесса глотания, при котором пациенту сложно проглатывать пищу. Часто возникает расстройство, когда человек торопиться при употреблении продуктов или питье;
- икота;
- рвотные позывы.
Также у больных с ГПОД возникают симптомы кардиального характера, к примеру:
- болезненность в сердечной зоне;
- учащенное биение сердца;
- одышка;
- приступы кашля;
- синюшность кожного покрова после приема пищи.
Выявив симптомы грыжи пищеводного отверстия диафрагмы, лечение нельзя проводить самостоятельно. Важно обратиться к специалисту и пройти обследование. Самотерапия способна усугубить течение болезни и спровоцировать на ее фоне возникновение осложнений.
Диагностические методы
Для выявления грыжи пищеводного отверстия диафрагмы врач пациент сначала проходит врачебный осмотр, затем его отправляют на такие методы диагностики:
- Рентгенологическое исследование. Хороший способ обследования, позволяющий увидеть рельеф поверхностей внутренних органов пищеварения. Для его проведения требуется принять контрастное вещество, благодаря которому улучшается визуализация. Рентгеновские снимки показывают смещение органов, степень развития патологии.
- Фиброэзофагогастроскопия. Помогает в исследовании слизистой оболочки пищеварительного тракта на предмет язвенной болезни, эрозий, рубцов и прочих повреждений.
- Ультразвуковое исследование. С помощью данного метода врачи обнаруживают различные дефекты диафрагмы, смещение органов.
- Компьютерная томография. Эффективный способ диагностики, который позволяет точно определить объем дефекта, содержимое грыжи, а также оценить кровоток в пораженной зоне, стадию развития заболевания.


На основании результатов обследования назначается тактика лечения грыжи пищеводного отверстия диафрагмы.
Способы терапии
Для избавления от ГПОД лечение назначают консервативное или оперативное в зависимости от степени развития патологии.
Изменение рациона питания и отказ от вредных привычек
Всем пациентам, у которых выявлена диафрагмальная грыжа, необходимо придерживаться правил здорового питания:
- питаться дробным путем, то есть часто, но небольшими порциями;
- не употреблять пищу за 2-3 часа до сна;
- не принимать лежачее положение в течение часа после еды;
- включить в рацион больше свежих фруктов, овощей, постные супы, каши, рыбу и нежирное мясо;
- исключить из меню жареное, копченое, сладкое, острое;
- снизить потребление соли до минимума.


Также врачи советуют пациентам перед приемом пищи выпивать столовую ложку растительного масла.
Помимо диеты больным рекомендуется полностью отказаться от вредных привычек, а именно бросить курить и употреблять спиртные напитки.
Медикаментозная терапия
При грыже пищеводного отверстия диафрагмы лечение без операции возможно только на ранних стадиях – 1-2 степени патологии. Целью применения препаратов является устранение клинических симптомов заболевания.
Для избавления от симптомов грыжи пищеводного отверстия диафрагмы используют такие средства:
- антациды, которые предназначены для нейтрализации соляной кислоты, находящейся в желудочном соке;
- антигистамины или ингибиторы протонного насоса, помогающие в снижении количества производимой соляной кислоты;
- прокинетики, которые приводят в порядок состояние слизистой оболочки пищеварительных органов, улучшают их моторику, устраняют болевой синдром и тошноту.
В дополнение пациентам с ГПОД желудка назначают витамины группы В, способствующие ускорению восстановления тканей ЖКТ.
Упражнения
Физические упражнения рекомендуется выполнять при аксиальной (хиатальной) грыже пищевода. Пациентам с таким типом патологии важна гимнастика для дыхательной системы и общего укрепления мышц.
Доктора советуют следующий комплекс:
- Сесть на пол, руки расположить в зоне под ребрами, ноги согнуть в коленках. Выдыхая, сделать наклон вперед, а вдыхая, надавить на подреберный отдел. Каждый раз важно нажимать сильнее, глубже.
- Встать прямо, руки держать вдоль тела, сделать вдох и наклониться вперед, скользя руками по бедрам, затем выдохнуть и вернуться в первоначальное положение.
- Встать прямо, руки поднять над головой, на вдохе выполнять круговые движения руками в одну, затем другую сторону, на выдохе принять ИП.
- Встать на коленки, спину держать прямо, на вдохе сделать наклон в сторону, на выдохе принять ИП. После этого повторить упражнение в другую сторону.
- Принять положение лежа на спине, руки расположить на животе, вдохнуть глубоко, поднимая брюшину, а на выдохе – опустить.
Правила выполнения упражнений для тех, у кого обнаружена грыжа пищеводного отверстия:
- делать гимнастику важно исключительно на голодный желудок;
- обязательно нужно контролировать дыхание;
- нельзя наклоняться вперед слишком резко;
- выбирать для занятий свободную одежду;
- не делать упражнения при возникновении изжоги, болезненных и прочих неприятных ощущениях.
Тяжелые физические нагрузки при грыжевой болезни категорически запрещены.
Народные методы
При борьбе с грыжей пищевого отверстия диафрагмы допускается использование нетрадиционной медицины, но только в качестве дополнения к основной схеме терапии.
При патологии принимают отвар на основе башмачка. Для приготовления чайную ложку травы заливают стаканом кипятка, дают настояться в течение пары часов. Полученный напиток процеживают и употребляют по четверти стакана трижды в сутки.


Для устранения признаков грыжи пищеводного отверстия диафрагмы также пьют настой крыжовника. Готовят его так: столовую ложку сушеного растения заливают половиной литра горячей воды, оставляют для настаивания на 2 часа. Принимают домашнее лекарство 4 раза в день по 120 мл.
Перед применением средств народной медицины обязательно стоит проконсультироваться со специалистом.
Хирургическое вмешательство
На 3-4 стадии грыжи лечение проводится с помощью операции. На этих этапах развития патологии медикаменты уже не дают положительного результата, дефект в пищеводе слишком крупный. Также хирургическое вмешательство показано при осложнениях ГПОД в зоне желудка.
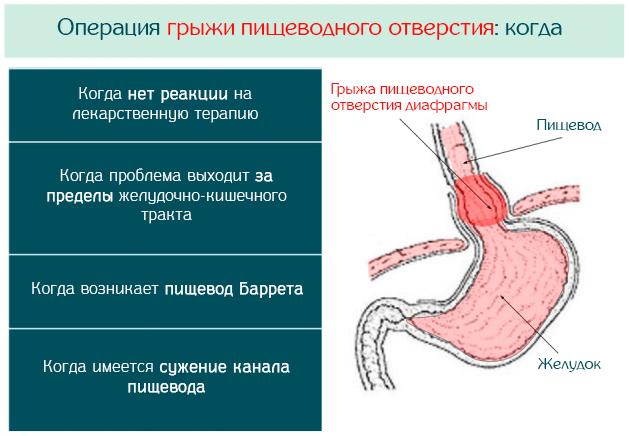

Сейчас чаще проводят фундопликацию по методу Ниссена. При ней уменьшают отверстие диафрагмы с помощью узловых швов, тем самым избавляют пациента от попадания кислоты из желудка в пищевод, а также от выпячивания органов в грудной отдел.
Выполняется операция по удалению хиатальной или другой грыжи пищевода открытым или эндоскопическим методом. Последний вариант наиболее предпочтительный, так как менее травматичный, не требует долгой реабилитации, максимально снижает риск возникновения осложнений и рецидива болезни.
Реабилитация после операции
После хирургического лечения ГПОД организму необходимо некоторое время на восстановление. Непосредственно после операции пациента отправляют в палату, устанавливают в желудок зонд, с помощью которого удаляется его содержимое.
Больным, грыжа пищеводного отверстия которых была удалена, категорически запрещается в первые сутки принимать пищу и пить.
На второй день через установленный зонд продолжают вводить солевые растворы или глюкозу. Эти средства помогают активизировать функционирование ЖКТ.
Пациенту все также запрещено кушать и пить, но уже разрешается сидеть, вставать, немного передвигаться по палате.
На третьи сутки после операции по удалению аксиальной или иной грыжи пищеводного отверстия диафрагмы больному можно пить воду, но в небольшом объеме и исключительно в положении сидя. Зонд из желудка убирают.
С четвертого дня пациенты начинают понемногу употреблять пищу. Предпочтение отдается жидким и мягким блюдам, к примеру, супам, фаршевым изделиям, перетертым овощам и фруктам.
После выписки из стационара врачи советуют соблюдать принципы диетического питания, не пить алкогольные напитки, не заниматься тяжелыми физическими нагрузками.
Осложнения
Если не заняться своевременно лечением диафрагмальной грыжи, возможно возникновение негативных последствий.
- ущемление органов. В большинстве случаев этому явлению подвергается желудок, из-за чего есть риск развития гнойного воспалительного процесса и даже смерти. У пациентов возникает болевой синдром в животе, рвота, икота, изжога. Лечится ущемление срочным оперативным вмешательством;
- эрозия, язвочки на поверхности пищеварительных органов. При длительном нахождении желудка и пищевода в грыжевом мешке работа данных внутренних органов нарушается, сфинктер становится слабым, кислое содержимое попадает в пищевод, в результате чего образуются дефекты слизистой кишок;
- кровотечение в ЖКТ. Нередко это осложнение протекает скрыто, развивается в результате язв и эрозий. При наличии кровоизлияния пациента может мучить рвота с примесями крови.
Подобные последствия болезни требуют немедленной медицинской помощи.
Прогноз
При диафрагмальной грыже пищевода прогноз положительный, если лечение начато своевременно. Чем раньше провести терапию, тем легче вылечить патологию, меньше риск возникновения осложнений.
На 3-4 стадии ситуация обстоит хуже, но оперативное вмешательство позволяет успешно лечить образование. Полное отсутствие терапии неизбежно приведет к осложнениям, которые способны вызвать смерть пациента.
Профилактика
Грыжа пищеводного отверстия диафрагмы – серьезное заболевание, возникновение которого лучше предотвратить. Полностью обезопасить себя от патологии нельзя, но есть возможность снизить вероятность ее развития.
Профилактические рекомендации:
- соблюдать правила здорового питания, отказаться от вредной пищи и включить в рацион больше полезной пищи, которая не раздражает пищеварительные органы, а также питаться дробно;
- не поднимать тяжести, вес которых более 5 кг;
- не носить слишком тесную одежду, которая стягивает живот, это негативно отражается на состоянии внутренних органов, может привести к повышению давления в брюшной полости;
- вести активный образ жизни, регулярно выполнять упражнения на укрепление мышц грудного и брюшного отделов;
- следить за работой пищеварительного тракта, предотвращать появление запора и поноса, так как они провоцируют увеличение давления внутри брюшиной полости;
- принять за правило каждый день до и после еды выпивать чайную ложечку растительного масла;
- отказаться от употребления спиртных напитков и курения.
Таким образом, формирование патологии пищеводного отверстия диафрагмы – серьезное состояние, требующее немедленного лечения. Отсутствие терапии способно привести к неблагоприятным последствиям вплоть до летального исхода.
Диафрагмальная грыжа – причины, симптомы, диагностика и лечение
Диафрагмальная грыжа — это транспозиция брюшных органов в полость грудной клетки через отверстие в диафрагме. У некоторых пациентов протекает бессимптомно. Проявляется болью, урчанием в грудной клетке, диспепсией, дисфагией, при больших дефектах — нарушением сердечной деятельности и дыхания. Диагностируется с помощью рентгенографии грудной клетки, эзофагогастроскопии, внутрипищеводной pH-метрии. Для устранения диафрагмальных дефектов используют лапароскопическую фундопликацию, лапаротомную или торакотомную гастропексию, операции Ниссена, Белси, ушивание, пластику, аллопротезирование грыжевого отверстия.
Общие сведения
Диафрагмальные грыжи были впервые описаны французским хирургом Амбруазом Паре в 1579 году, принадлежат к категории часто встречающихся болезней пищеварительного тракта, составляют до 2% всех видов грыжевых образований. Распространенность патологии возрастает от 10% в молодом возрасте до 50% у 50-60-летних пациентов. Заболевание диагностируют у 7-10% больных, предъявляющих жалобы на боли в груди и нарушения сердечной деятельности.
Врожденные грыжевые дефекты диафрагмы являются одной из распространенных причин мертворождения, выявляются у 1 из 2 000-4 000 живорожденных младенцев, часто сочетаются с другими пороками развития, составляют до 8% всех наследственных и дизэмбриогенетических аномалий.
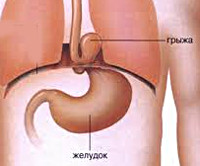
Диафрагмальная грыжа
Причины
Заболевание является полиэтиологическим. Во взрослом возрасте патология зачастую развивается при сочетании нескольких эндогенных или экзогенных провоцирующих факторов, врожденное грыжевое выпячивание формируется в результате генетических мутаций. Специалисты в сфере хирургии и гастроэнтерологии называют следующие группы причин и предпосылок возникновения грыж диафрагмы:
- Аномалии диафрагмальных мышц и пищевода. Недоразвитие отдельных участков и аплазия части диафрагмы может иметь как наследственное, так и дизэмбриогенетическое происхождение. Семейные формы пороков развития, в том числе укорочение пищевода, вероятнее всего наследуются по мультифакторному или аутосомно-рецессивному типу. Грыжи диафрагмальной локализации в сочетании с гипоплазией пальцев, расщеплением неба и верхней губы выявляются у пациентов с синдромом Фринса. Возможной причиной дефекта является воздействие вирусных и токсических мутагенов на 8 неделе гестации.
- Дисплазия соединительной ткани. Наследуемое нарушение синтеза и пространственной организации коллагена, эластина, белково-углеводных комплексов проявляется снижением прочности и повышением эластичности соединительнотканных волокон. При повышении нагрузок на диафрагмальные участки с ослабленными волоконными структурами возможно их растяжение, формирование дефектов. Подтверждением диспластического происхождения части грыж диафрагмы считается сочетание патологии с варикозной болезнью, геморроем, миопией, сколиозом, другими врожденными коллагенопатиями.
- Травматические повреждения диафрагмы. Нарушение целостности диафрагмальных волокон наблюдается при резких ударах в область ребер и живота со значительным смещением пищевода, верхней части желудка, проникающих колотых, режущих, огнестрельных ранах грудной и брюшной полости. У части пациентов грыжа развивается после выполнения операций на диафрагме — чресплевральной, сагиттальной, срединной чрезбрюшинной диафрагмотомии, проводимой для ревизии органов верхнего этажа брюшной полости, при раке желудка, пищевода, резекции печени, дренировании заднего средостения и др.
- Повышение давления в брюшной полости. Играет ключевую роль при наследственной дисплазии соединительной ткани. Вероятность образования грыжи возрастает при тяжелых физических нагрузках, запорах, ожирении, крупных неоплазиях брюшных органов, асцита. Наличие диафрагмальных грыжевых образований подтверждается почти у половины пациентов, страдающих рецидивирующей бронхолегочной патологией с сухим надсадным кашлем (хроническим бронхитом, бронхиальной астмой). В группу риска входят женщины, выносившие многоплодную беременность или родившие нескольких детей.
- Хронические заболевания ЖКТ. Язва желудка, двенадцатиперстной кишки, хронический холецистит, панкреатит могут осложняться гипермоторной дискинезией. В результате продольных сокращений мускулатуры пищевода происходит вертикальная тракция органов ЖКТ, увеличивается нагрузка на фасциальные связки, диафрагмальные сухожилия, растягивается пищеводное отверстие диафрагмы. Аналогичная ситуация возникает при хронических эзофагитах со стойким воспалительным спазмом мышечных волокон или рубцовом укорочении органа после химических, термических, лучевых ожогов.
По мнению ряда авторов, образованию грыж способствует возрастное снижение тонуса диафрагмальных мускульных волокон, мышечная дистрофия после осложненных родов, тяжелых интоксикаций, сепсиса, других неотложных состояний. При нарушениях иннервации происходит локальная релаксация мышцы с образованием так называемых диафрагмальных невропатических грыж.
Патогенез
В основе механизма диафрагмального грыжеобразования лежит расширение естественных отверстий, наличие или возникновение патологических дефектов в диафрагме с перемещением через них в торакальную полость пищеварительных органов. Из трех анатомических отверстий в формировании грыжевых выпячиваний участвует только пищеводное, через которое внутрь грудной полости втягивается гастроэзофагеальный переход с кардиальной частью желудка (скользящая диафрагмальная грыжа) либо желудочное дно, тело, реже — другие отделы органа, петли тонкого кишечника (параэзофагеальная грыжа).
При аплазии мышечных волокон, врожденном расщеплении соединительной ткани в так называемых слабых зонах (люмбокостальная грыжа Бохдалека, ретрокостостернальная грыжа Ларрея-Морганьи, ретростернальные грыжи) дефект диафрагмы существует изначально. Травматические воздействия, высокое абдоминальное давление, локальное мускульное расслабление провоцируют образование патологических диафрагмальных отверстий.
Нетравматические приобретенные грыжевые выпячивания чаще возникают при врожденных коллагенопатиях, способствующих растяжению сухожильных волокон и фасциальных связок. Смещение брюшных органов, их сдавление краями диафрагмальных отверстий, компрессия легких и сердца приводят к формированию характерной клинической картины заболевания.
Классификация
Систематизация форм диафрагмальных грыж учитывает время их возникновения, структуру грыжевого выпячивания, этиологию, локализацию. Такой подход обоснован различием клинической симптоматики, прогноза, врачебной тактики при разных видах заболевания. С учетом основных критериев классификации гастроэнтерологи и общие хирурги различают следующие варианты патологии:
- По времени возникновения: врожденные и приобретенные грыжи. Наследственные и дизонтогенетические грыжевые образования встречаются реже, однако отличаются более тяжелой клиникой и серьезным прогнозом. Грыжи, сформировавшиеся постнатально, зачастую протекают с менее выраженными клиническими симптомами или латентно.
- По структуре грыжевого выпячивания: истинные и ложные грыжи. У истинных грыж есть грыжевой мешок, образованный пристеночными брюшиной и плеврой. У ложных грыжевой мешок отсутствует, а смещенные брюшные органы свободно двигаются внутри грудной клетки. Прогностически более благоприятными считаются истинные грыжевые образования.
- По происхождению и локализации: травматические и нетравматические грыжи. Нетравматические выпячивания бывают ложными врожденными, истинными слабых зон, истинными атипичной локализации, скользящими и параэзофагеальными пищеводного отверстия диафрагмы. В 90% случаев патология представлена грыжами в области отверстия пищевода.
Симптомы диафрагмальных грыж
Клинические проявления заболевания связаны с нарушением работы ЖКТ, дыхательной и сердечно-сосудистой систем. Возможные диспепсические расстройства при грыже представлены отрыжкой воздухом или кислым, постоянной изжогой, которая может усиливаться после еды или при наклонах туловища, метеоризмом, рвотой, не приносящей облегчения.
Характерный симптом — «бульканье» или урчание в груди. Вследствие раздражения диафрагмальных нервов пациентов беспокоят интенсивные загрудинные боли, иррадиирующие в плечо. Также наблюдается тахикардия после приема пищи, одышка, трудности при проглатывании жидкой пищи, ощущение «комка». При небольшом размере грыжи симптоматика болезни может отсутствовать или быть очень скудной.
Для врожденной патологии характерно развитие клинической картины уже в период новорожденности. Клиника зависит от размеров дефекта диафрагмальных тканей. При тяжелом течении симптоматика возникает в первые часы после родов и включает такие проявления, как цианоз кожных покровов, асимметрия грудной клетки, срыгивания, отказ от кормления, дефицит массы тела, нарушения сна, постоянный плач.
У части младенцев из-за смещения брюшных органов формируется ладьевидный живот. При небольших грыжевых отверстиях симптомы грыжи развиваются позже, иногда в позднем детстве после перенесенного инфекционного энтерита, напоминают клинику заболевания у взрослых.
Осложнения
Вследствие расширения пищеводных вен могут возникать острые кровотечения, проявляющиеся кровавой рвотой или меленой. У 50% больных из-за постоянного попадания агрессивного содержимого желудка на слизистую нижней трети пищевода диафрагмальная грыжа эзофагеального отверстия осложняется рефлюкс-эзофагитом (ГЭРБ). Длительное течение ГЭРБ сопровождается метаплазией эпителия с последующей возможной малигнизацией клеток.
Сдавление грыжевого мешка в диафрагмальном отверстии провоцирует ущемление грыжи, при котором наблюдаются процессы ишемии и некроза тканей смещенных органов, возрастает риск вовлечения в деструктивно-воспалительный процесс брюшины с развитием перитонита. В редких случаях грыжа осложняется аспирационной пневмонией. При длительном сдавлении легких, сердца нарастает дыхательная и сердечная недостаточность.
Диагностика
Постановка диагноза диафрагмальной грыжи зачастую затруднена, что обусловлено многообразием и неспецифичностью клинических проявлений, которые могут наблюдаться при других патологических состояниях. Диагностический поиск направлен на подтверждение наличия выпячивания, оценку содержимого грыжевого образования. План обследования пациента включает такие методы, как:
- Рентгенография грудной клетки. Проведение рентгенологического исследования ОГК с контрастным веществом в положении больного по Тренделенбургу считается «золотым стандартом» для диагностики грыжи. Рентгенограмма позволяет оценить локализацию и размеры диафрагмального дефекта, визуализировать интраторакальное проникновение органа или его части.
- Эзофагогастроскопия. Гастроскопия обеспечивает осмотр слизистой оболочки верхних отделов пищеварительного тракта, оценку степени ее повреждения. О наличии грыжи косвенно свидетельствует укорочение расстояния до нижнего пищеводного сфинктера, неполное смыкание кардии желудка, сглаженность складок слизистой клапана Губарева.
- Определение кислотности. Внутрипищеводная рН-метрия помогает верифицировать диагноз рефлюкс-эзофагита, который является самым распространенным осложнением грыжи диафрагмы. Дополнительно проводится кислотно-перфузионный тест Бернштейна с введением в пищевод слабого раствора соляной кислоты, что вызывает усиление симптомов у больных с ГЭРБ.
Лабораторные исследования при грыже диафрагмы недостаточно информативны, поскольку отклонения показателей от нормы обусловлены присоединившимися осложнениями. Для комплексной оценки состояния пищеварительной системы рекомендованы УЗИ, КТ, МСКТ брюшной полости. С целью исключения сердечной патологии выполняется ЭКГ с велоэргометрической пробой, эхокардиография.
Грыжи диафрагмы необходимо дифференцировать с язвой желудка, пилоростенозом, кишечной непроходимостью, рубцовыми эзофагеальными стриктурами, злокачественными новообразованиями пищевода, кардии, ишемической болезнью сердца, абсцессами и кистами легких, экссудативным плевритом, легочной формой туберкулеза, опухолями средостения, повреждениями диафрагмального нерва.
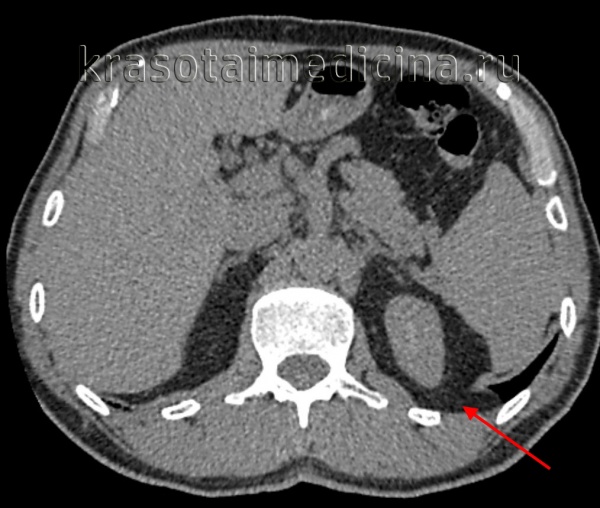
КТ ОБП. Диафрагмальная грыжа Бохдалека слева, связанная с истончением мышцы диафрагмы в задне-медиальных отделах с пролабированием забрюшинной клетчатки в краниальном направлении.
Лечение диафрагмальных грыж
Радикальным методом, позволяющим излечить заболевание, является герниопластика. От операции можно воздержаться при выявлении бессимптомной скользящей грыжи эзофагеального отверстия диафрагмы, обеспечив пациенту диспансерное наблюдение. В остальных случаях смещенные органы в ходе хирургического вмешательства низводятся в брюшную полость, после чего устраняется диафрагмальный дефект при ложных грыжевых образованиях или выполняется пластика при истинных. Новорожденным с выраженной компрессией органов грудной полости операция осуществляется в экстренном порядке. У взрослых герниопластику обычно проводят планово.
При длительно существующих грыжах, осложненных хроническими заболеваниями органов ЖКТ, рекомендовано комбинированное лечение с коррекцией диеты, назначением противоязвенной, противовоспалительной, заместительной энзимной, антибактериальной, прокинетической, спазмолитической, другой этиопатогенетической и симптоматической медикаментозной терапии. Рекомендованными видами вмешательств являются:
- Эндоскопические методики. Лапароскопическая фундопликация применим при грыжевом выпячивании через эзофагеальное отверстие диафрагмы. Формирование околопищеводной муфты из дна желудка с фиксацией к диафрагме и сужением диафрагмального отверстия позволяет устранить грыжевой дефект и восстановить запирательную функцию кардиального сфинктера. Преимуществами лапароскопического вмешательства являются низкая травматичность, сокращение длительности операции, более быстрое послеоперационное восстановление пациента.
- Лапаротомная и торакотомная герниопластика. При параэзофагеальных и скользящих грыжах выполняют гастрокардиопексию, операцию Белси, фундопликацию по Ниссену, Тупе. У остальных пациентов при небольших диафрагмальных отверстиях целостность ткани восстанавливают методом создания дупликатуры. Для устранения больших дефектов проводят аллопластику с установкой нейлонового, тефлонового, капронового протеза. Грыжесечение ущемленной грыжи предполагает ревизию содержимого грыжевого мешка с резекцией нежизнеспособных тканей.
Прогноз и профилактика
При ранней диагностике и адекватной терапии выздоровление наступает у большинства больных. Прогноз относительно благоприятный. В дальнейшем повышается риск развития рецидивов грыжи, особенно после оперативного вмешательства по укреплению диафрагмальных отверстий аллотрансплантатом.
Меры профилактики врожденной формы заболевания не разработаны, однако благодаря УЗИ-скринингу и дородовому выявлению патологии удается снизить риск перинатальной смертности. Для предупреждения развития приобретенной диафрагмальной грыжи необходимо проводить своевременное лечение хронических болезней органов пищеварения и состояний, сопровождающихся повышением внутрибрюшного давления, избегать травм живота и грудной клетки.
Грыжа пищеводного отверстия диафрагмы – симптомы, лечение, операция
Содержание статьи:
Грыжа пищеводного отверстия диафрагмы представляет собой выпячивание в грудную полость абдоминального отрезка пищевода и прилегающей к нему части желудка, а иногда заодно и петель кишечника, через расширенное пищеводное отверстие в диафрагме. В медицинской литературе в отношении данной патологии иногда применяется термин «хиатальная грыжа», в обиходе чаще используются упрощенные названия – грыжа пищевода или диафрагмальная грыжа.
Заболевание встречается примерно у 5% взрослого населения и характеризуется хроническим рецидивирующим течением.
 Формы и признаки грыжи пищеводного отверстия диафрагмы
Формы и признаки грыжи пищеводного отверстия диафрагмыПричины и факторы риска
Самая частая причина возникновения хиатальных грыж – врожденная или приобретенная слабость связок пищеводного отверстия. Примерно в половине случаев заболевание диагностируется у пациентов старше 50 лет вследствие прогрессирующих дегенеративно-дистрофических изменений в соединительной ткани. Малоподвижный образ жизни, истощение и астеничное телосложение увеличивают вероятность заболевания. На патологическое развитие соединительнотканных структур, способствующее появлению грыж, могут указывать сопутствующие заболевания: плоскостопие, варикозное расширение вен, геморрой, синдром Марфана и др.
Провоцирующим фактором образования грыжи пищеводного отверстия чаще всего выступает существенное повышение внутрибрюшного давления при длительном надрывном кашле, метеоризме, асците, новообразованиях и сильном ожирении, а также при тупых травмах области живота, резких наклонах, непосильном физическом труде и одномоментном поднятии тяжелого груза. У женщин заболевание часто диагностируют во время беременности: по данным ВОЗ, грыжи пищеводного отверстия диафрагмы обнаруживаются у 18% пациенток при повторной беременности.
 Длительный надрывный кашель повышает внутрибрюшное давление и увеличивает вероятность развития грыжи пищеводного отверстия диафрагмы
Длительный надрывный кашель повышает внутрибрюшное давление и увеличивает вероятность развития грыжи пищеводного отверстия диафрагмыСтойкое повышение внутрибрюшного давления также наблюдается при некоторых заболеваниях органов брюшной полости, сопровождающихся упорной рвотой и нарушением перистальтики. Воспалительные процессы в верхних отделах ЖКТ, рефлюкс-эзофагит и ожоги слизистых оболочек приводят к рубцовым деформациям пищевода, которые способствуют его продольному укорочению и ослаблению связочного аппарата. По этой причине диафрагмальные грыжи часто сопутствуют хроническим гастритам и гастродуоденитам, язвенной болезни желудка и 12-перстной кишки, холециститам, панкреатитам и т. д.
Лучшая профилактика грыж пищеводного отверстия диафрагмы в отсутствие клинических признаков – отказ от вредных привычек, рациональное питание и регулярные занятия физкультурой.
В редких случаях развитие грыжи пищевода обусловлено врожденными аномалиями развития верхних отделов ЖКТ. В группу риска попадают пациенты с коротким пищеводом и так называемым грудным желудком (врожденное укорочение пищевода).
Формы
В зависимости от локализации и анатомических особенностей хиатальные грыжи подразделяются на три группы.
- Аксиальные (осевые, скользящие) – наиболее распространенный вид хиатальных грыж, характеризующийся свободным проникновением абдоминального отрезка пищевода, кардии и дна желудка в грудную полость с возможностью самостоятельного возвращения в брюшную полость при изменении положения тела. Принимая во внимание характер дислокации анатомических структур, в числе аксиальных грыж пищеводного отверстия выделяют кардиальные, кардиофундальные, субтотальные и тотальножелудочные подтипы.
- Параэзофагеальные – проявляются смещением части желудка в грудную полость при нормальном расположении дистального отрезка пищевода и кардии. Параэзофагеальные грыжи дифференцируют на фундальные и антральные: в первом случае над диафрагмой располагается дно желудка, во втором – антральный отдел.
- Смешанные грыжи пищеводного отверстия диафрагмы представляют собой сочетание двух предыдущих типов.
 Виды грыжи пищеводного отверстия диафрагмы
Виды грыжи пищеводного отверстия диафрагмыВрожденные пороки развития ЖКТ, при которых наблюдается внутригрудное расположение желудка по причине недостаточной длины пищевода, следует рассматривать как отдельную категорию.
Грыжа пищеводного отверстия диафрагмы встречается примерно у 5% взрослого населения и характеризуется хроническим рецидивирующим течением.
Стадии
Исходя из степени смещения желудка в грудную полость, различают три стадии аксиальных диафрагмальных грыж.
- Абдоминальный отрезок расположен над диафрагмой, кардия находится на уровне диафрагмы, желудок непосредственно прилегает к кардии.
- Нижний отдел пищевода выпячивается в грудную полость, желудок располагается на уровне пищеводного отверстия.
- Большая часть поддиафрагмальных структур выходит в грудную полость.
Симптомы грыжи пищеводного отверстия диафрагмы
Примерно в половине случаев хиатальная грыжа протекает бессимптомно и диагностируется случайно. Клинические проявления появляются по мере увеличения размеров грыжевого мешка и исчерпания компенсаторных возможностей сфинктерного механизма на границе желудка и пищевода. В результате наблюдается гастроэзофагеальный рефлюкс – обратное движение содержимого желудка и 12-перстной кишки по пищеводу.
 По мере увеличения грыжи пищеводного отдела диафрагмы у больного может развиться гастроэзофагеальная рефлюксная болезнь
По мере увеличения грыжи пищеводного отдела диафрагмы у больного может развиться гастроэзофагеальная рефлюксная болезньПри большом размере хиатальной грыжи часто развивается рефлюкс-эзофагит, или гастроэзофагеальная рефлюксная болезнь – воспаление стенок пищевода, вызванное постоянным раздражением слизистых оболочек кислой средой. Основные симптомы грыжи пищеводного отверстия ассоциированы с клинической картиной рефлюкс-эзофагита, для которого характерны:
- частая изжога и чувство горечи во рту;
- икота и отрыжка с кислым и горьким привкусом;
- охриплость и першение в горле;
- истончение зубной эмали;
- боли в эпигастрии, в подложечной области и за грудиной, отдающие в спину и межлопаточную область;
- беспричинная рвота без предшествующей тошноты преимущественно в ночное время;
- затрудненное глотание, особенно ярко проявляющееся при приеме жидкой пищи и в стрессовой обстановке;
- диспептические расстройства.
Прогрессирующий рефлюкс-эзофагит сопровождается развитием эрозивного гастрита и образованием пептических язв пищевода, вызывающих скрытые кровотечения в желудке и нижних отделах пищевода, которые приводят к анемическому синдрому. Больные жалуются на слабость, головные боли, быструю утомляемость и низкое артериальное давление; часто заметна синюшность слизистых оболочек и ногтей.
При ущемлении грыжевого мешка болезненные ощущения резко усиливаются и принимают схваткообразный характер. Одновременно появляются признаки внутреннего кровотечения: тошнота, рвота с кровью, цианоз, резкое снижение артериального давления.
Примерно у трети больных с грыжей пищеводного отверстия диафрагмы отмечаются жалобы кардиологического профиля – иррадиирущие в лопатку и плечо загрудинные боли, одышка и нарушения сердечного ритма (пароксизмальная тахикардия или экстрасистолия). Дифференциальным признаком диафрагмальной грыжи в данном случае служит усиление боли в лежачем положении, после приема пищи, при чихании, кашле, наклоне вперед и отхождении кишечных газов. После глубокого вдоха, отрыжки и изменения позы болезненные ощущения, как правило, затухают.
Читайте также:Кислый, соленый, горький: о чем расскажет привкус во рту?
Растение-лекарь: 12 целебных свойств кипрея
Домашняя аптечка: правила комплектования и использования
Диагностика
При диагностике грыж пищеводного отверстия диафрагмы ведущую роль играют инструментальные методы визуализации:
- эзофагогастроскопия;
- внутрипищеводная и внутрижелудочная рН-метрия;
- эзофагоманометрия;
- импедансометрия;
- рентгенография пищевода, желудка и органов грудной клетки.
 Ущемленная грыжа пищеводного отверстия диафрагмы на рентгенографии
Ущемленная грыжа пищеводного отверстия диафрагмы на рентгенографииЭндоскопическое исследование позволяет выявить достоверные признаки хиатальной грыжи: расширение пищеводного отверстия, смещение пищеводно-желудочной линии вверх и изменения слизистых оболочек пищевода и желудка, характерные для хронического эзофагита и гастрита. Проведение эзофагогастроскопии часто сочетается с рН-метрией; при обнаружении сильных изъязвлений и эрозий также показан отбор биоптата в целях исключения онкопатологии и предраковых состояний.
Примерно в половине случаев грыжа пищеводного отверстия диафрагмы диагностируется у пациентов старше 50 лет вследствие прогрессирующих дегенеративно-дистрофических изменений в соединительной ткани.
На рентгеновских снимках хорошо просматриваются признаки аксиальных грыж: высокое расположение пищевода, выпячивание кардии над диафрагмой, исчезновение поддиафрагмального отдела пищевода. При введении контрастного вещества наблюдается задержка взвеси в области грыжи.
Для оценки состояния верхнего и нижнего пищеводных сфинктеров и моторики пищевода проводится эзофагоманометрия – функциональное исследование с применением водно-перфузионного катетера, оснащенного регистрационным датчиком. Показатели давления в сокращенном состоянии и в покое позволяют судить о силе, амплитуде, скорости и длительности сокращений сфинктеров и гладкой мускулатуры пищеводных стенок.
Импедансометрия позволяет получить представление о кислотообразующей, моторно-двигательной и эвакуаторной функции желудка, основываясь на показателях электростатического сопротивлении между электродами пищеводного зонда. Импедансометрия считается самым достоверным способом распознавания гастроэзофагеального рефлюкса с одновременной оценкой его типа – в зависимости от значения рН различают кислый, щелочной или слабокислый рефлюкс.
При выраженном анемическом синдроме дополнительно выполняется анализ кала на скрытую кровь. Для исключения сердечно-сосудистой патологии при наличии жалоб кардиологического профиля может потребоваться консультация кардиолога и проведение гастрокардиомониторинга – комбинированного суточного мониторинга кислотности желудка и ЭКГ по Холтеру.
Лечение грыжи пищеводного отдела диафрагмы
При небольшом размере грыжи врачебная тактика, как правило, ограничивается фармакотерапией гастроэзофагеального рефлюкса, направленной на купирование воспаления, нормализацию рН, восстановление нормальной моторики и слизистых оболочек верхних отделов ЖКТ. В терапевтическую схему включают ингибиторы протонных насосов и блокаторы гистаминовых рецепторов, при повышенной кислотности назначают антациды – гидроксиды алюминия и магния, карбонат и оксид магния.
Пациенту необходимо соблюдать щадящий режим дня, воздерживаться от курения и алкоголя, избегать стрессов и чрезмерных физических нагрузок. При сильных болях за грудиной рекомендуется придать изголовью приподнятое положение.
На время лечения следует придерживаться диеты №1 по Певзнеру. Важен и режим приема пищи: суточный рацион делят на 5–6 порций; при этом важно, чтобы последний вечерний прием пищи состоялся не менее чем за три часа до отхода ко сну.
 Соблюдение диеты №1 по Певзнеру позволяет снизить неприятные симптом гастроэзофагеального рефлюкса
Соблюдение диеты №1 по Певзнеру позволяет снизить неприятные симптом гастроэзофагеального рефлюксаПри низкой эффективности медикаментозной терапии, дисплазии слизистых оболочек пищевода и осложненном течении грыжи пищеводного отверстия диафрагмы операция – лучший выход. В зависимости от размера и локализации грыжевого мешка, характера патологических изменений стенки пищевода, наличия осложнений и сопутствующих заболеваний применяются различные методики хирургического лечения хиатальных грыж:
- укрепление пищеводно-диафрагмальной связки – ушивание грыжевых ворот и пластика грыжи;
- фундопликация – восстановление острого угла между абдоминальным отрезком пищевода и дном желудка;
- гастропексия – фиксация желудка в брюшной полости;
- резекция пищевода – крайняя мера, к которой прибегают в случае формирования рубцового стеноза пищевода.
 Фундопликация – один из хирургических методов лечения грыжи пищеводного отверстия диафрагмы
Фундопликация – один из хирургических методов лечения грыжи пищеводного отверстия диафрагмыВозможные осложнения и последствия
Из осложнений грыжи пищеводного отверстия диафрагмы наибольшую угрозу представляет аспирационная пневмония, развивающаяся при попадании больших объемов содержимого желудка в дыхательные пути. На долю аспирационной пневмонии приходится почти четверть всех регистрируемых случаев тяжелой инфекции легких. Частое раздражение дыхательных путей небольшими порциями срыгиваемого желудочного содержимого приводит к хроническому трахеобронхиту.
Также вызывают обеспокоенность осложнения со стороны сердечно-сосудистой системы, вызванные раздражением блуждающего нерва грыжей большого размера. На фоне диафрагмальной грыжи может развиться рефлекторная стенокардия, а при спазме венечных сосудов возрастает риск инфаркта миокарда.
Отсутствие лечения грыжи пищеводного отверстия диафрагмы провоцирует возникновение осложнений и увеличивает степень онкологического риска.
К отдаленным последствиям грыжи пищеводного отверстия и прогрессирующего течения рефлюкс-эзофагита относят:
- появление эрозий и пептидных язв;
- пищеводные и желудочные кровотечения;
- рубцовое стенозирование пищевода;
- ущемление грыжи;
- перфорация пищевода.
Длительное течение гастроэзофагеального рефлюкса при грыже создает предпосылки для диспластических и метапластических изменений эпителиальной ткани слизистых оболочек пищевода. Примером метаплазии с высокой вероятностью малигнизации служит пищевод Баррета, который характеризуется замещением нормального плоскоклеточного эпителия пищеводной стенки цилиндрическим эпителием, характерным для кишечника, а также для кардиального и фундального отделов желудка. Это создает предпосылки для развития злокачественного опухолевого процесса. Особенно подвержены малигнизации метапластические бокаловидные клетки при протяженности пораженного участка более 3 см.
Прогноз
При консервативном лечении хиатальные грыжи склонны к рецидивированию, поэтому по окончании основного курса лечения больные подлежат диспансерному учету у гастроэнтеролога. После хирургического вмешательства вероятность рецидива минимальна.
Адекватный подбор терапевтических схем и регулярная профилактика обострений рефлюкс-эзофагита позволяют достичь продолжительной ремиссии и предотвратить осложнения. При небольшом размере грыжи и хорошем ответе на медикаментозную терапию есть шанс добиться полного выздоровления. Отсутствие лечения, напротив, провоцирует возникновение осложнений и увеличивает степень онкологического риска.
Профилактика
Лучшая профилактика грыж пищеводного отверстия диафрагмы в отсутствие клинических признаков – отказ от вредных привычек, рациональное питание и регулярные занятия физкультурой. В программу тренировок необходимо включить специализированные упражнения для укрепления стенки брюшного пресса.
В целях предотвращения рецидивов хиатальной грыжи важно своевременно выявлять и лечить заболевания органов пищеварения, обеспечить нормальное функционирование ЖКТ и ограничить потребление продуктов, раздражающих слизистые оболочки. Под запрет попадают острые, жирные, жареные и соленые блюда, наваристые бульоны, копчености, алкоголь, помидоры, редис, капуста, лук, бобовые и цитрусовые, а также хлеб грубого помола и крупы, богатые клетчаткой. Также не стоит увлекаться шоколадом, деликатесными твердыми и плесневыми сырами, красным мясом и пирожными с кремом.
Наиболее благоприятными продуктами для восстановления слизистых оболочек пищевода и желудка считаются мелкозернистые крупы, белый рис, нежирное молоко и мясо, спелые сладкие фрукты без кожицы и семян, пудинги, яйца всмятку, парные омлеты и отварные овощи. Оздоровительный эффект многократно возрастает, если придерживаться дробного порционного питания и находить время для пеших прогулок после вечернего приема пищи.
Пациентам, склонным к полноте, желательно привести вес в соответствие с физиологической нормой. При грыжевых заболеваниях в анамнезе интенсивные силовые нагрузки противопоказаны, однако занятия в группах ЛФК дают хороший эффект.
Видео с YouTube по теме статьи:
Лечение грыжи пищеводного отверстия диафрагмы: традиционные и народные методы
 Автор статьи: Нивеличук Тарас, заведующий отделением анестезиологии и интенсивной терапии, стаж работы 8 лет. Высшее образование по специальности “Лечебное дело”.
Автор статьи: Нивеличук Тарас, заведующий отделением анестезиологии и интенсивной терапии, стаж работы 8 лет. Высшее образование по специальности “Лечебное дело”.Дата публикации статьи:
Дата обновления статьи:
Содержание статьи:
Грыжа пищевода – серьезное поражение пищеварительной системы. Если не начать лечение грыжи пищеводного отверстия диафрагмы вовремя, или при неадекватной терапии – развиваются тяжелые последствия (эрозии и язвы пищевода, сужение пищевода, кровотечения, ущемление грыжи).
Правильное консервативное лечение – симптоматическое, проводится в домашних условиях. Такая терапия избавляет человека от симптомов ГПОД (восстанавливает нормальное прохождение пищи и предотвращает заброс желчи в пищевод). В 90% случае этого достаточно, чтобы пациент вел полноценный образ жизни. Но первая же попытка прервать лечение спровоцирует рецидив заболевания. Больной должен пожизненно соблюдать диету, принимать лекарства, вести особый образ жизни.
Вернуть упругость связкам пищевого отверстия диафрагмы и восстановить его нормальное функционирование можно только с помощью операции, которую проводят в 10% случаев (при наличии осложнений или тяжелого течения недуга).
Три актуальных консервативных метода:
Медикаменты, снижающие выработку соляной кислоты и способствующие нормализации моторики пищевода.
Диета, которая состоит из продуктов, снижающих секрецию желудочного сока и газообразования. Питаться нужно дробно.
Лечебная физкультура способствует восстановлению упругости ослабленных связок пищевого отверстия диафрагмы.
Также применяют народные средства, которые предупреждают изжогу, вздутие живота и запоры. Прием отваров, чаев и настоев купирует отрыжку, снижает кислотность и препятствует забросу содержимого желудка в пищевод. Это отличные помощники медикаментозной терапии. Помните: домашнее лечение может снять неприятные симптомы и лишь временно облегчить ваше состояние – избавиться от грыжи таким способом невозможно.
Читайте далее – подробный обзор консервативных и народных средств лечения.

Три метода консервативного лечения
1. Медикаменты
Первая задача консервативного лечения – предотвратить заброс желудочного содержимого в пищевод, которое наносит серьезный вред слизистой оболочке. При выполнении этой задачи – уменьшаются симптомы заболевания (изжога, отрыжка, неприятное чувство сдавливания в груди и боли после еды). Для этого назначают:
- Антациды (альмагель, маалокс, гастал) – препараты, связывающие соляную кислоту, которая является основным компонентом желудочного сока.
- Лекарства, способные сокращать выработку соляной кислоты (омепразол, эзомепразол, пантопразол).
- Средства, нормализующие моторику пищевого канала (метоклопрамид, цизаприд, домперидон). Эти препараты препятствуют обратному поступлению содержимого желудка в пищевод.
- Блокаторы гистаминных рецепторов Н2 (ранитидин, фамотидин, роксатидин) воздействуют на центр секреции соляной кислоты и способствуют снижению ее выработки и поступления.
2. Лечебная физкультура
Упражнения ЛФК необходимы для укрепления связок. Гимнастику выполняют на пустой желудок минимум за полчаса до еды. Первые упражнения делают лежа, затем переходят в сидячее положение.
Пример “первого упражнения лежа”:
Исходное положение (ИП) лежа на спине, голова и плечи на подушке. Положите средний и указательный пальцы обеих рук под ребра, на срединную линию живота. Сделайте вдох. На выдохе надавите пальцами на брюшину как можно глубже. Осторожно разгибая пальцы, смещайте желудок влево и вниз. Повторите 5–6 раз.

Выполнение первого упражнения
Это упражнение снижает боль и устраняет чувство комка в горле:
ИП сидя на стуле. Максимально расслабьтесь. Положите кисти под ребра так, что бы подушечки больших пальцев прощупывали друг друга, а остальные пальцы располагались параллельно срединной линии. Вдохните и на вдохе потяните кожу большими пальцами вверх. Выдохните и на выдохе надавите большими пальцами так сильно, как сможете, направляя давление немного вниз. Повторите 5–6 раз.

Выполнение упражнения для снижения боли и устранения комка в горле
Важный элемент лечебных упражнений – дыхательная гимнастика. Ее делают через два часа после еды. Она состоит из 3-х простых упражнений:
(если таблица видна не полностью – листайте ее вправо)
3. Диета
Переедание и нерегулярное питание – главные провокаторы болезни. Без диеты лечение грыжи пищевого отверстия диафрагмы невозможно, а в самом начале образования грыжи диета – это единственный метод лечения.
Три принципа диеты:
Соблюдение режима. Объем потребляемой пищи за один прием не должен нагружать желудок: ешьте 5–6 раз в день, объем пищи за один прием – не более 250 мл. Промежутки времени между приемами пищи должны быть равными. Ужин готовьте только из легкоусвояемых продуктов.
Снижение кислотности. Навсегда исключите продукты, требующие повышенной выработки желудочного сока: все острые блюда, пряности, копчености, сладкие десерты и большинство кондитерских изделий. Чрезмерное количество желудочного сока приводит к его проникновению обратно в пищевод, что сильно вредит слизистым оболочкам и ведет к образованию язв и эрозий.
Снижение газообразования и предупреждение запоров. Образование газов ведет к увеличению давления на желудок. Чтобы исключить этот момент, откажитесь от:
- капусты,
- кукурузы,
- бобовых,
- цельного молока,
- выпечки на дрожжах,
- газированных напитков.
Лечение народными средствами
Настои и отвары из травяных сборов помогают избавиться от симптомов грыжи.
Перед применением любого рецепта из интернета или книги – обязательно проконсультируйтесь с гастроэнтерологом . Травы, которые помогут одному человеку, могут навредить другому.
От изжоги помогает отвар корня солодки и апельсиновых корок. Возьмите равные части корня солодки и сухих апельсиновых корок. Залейте водой на 2 см выше смеси и кипятите на медленном огне, пока жидкость не испарится наполовину. Принимайте перед едой по три столовых ложки.
Вздутие живота предупредит травяной сбор из перечной мяты, корня валерианы и плодов фенхеля. Залейте смесь кипятком и подержите в темном месте до полного остывания. Пейте утром и вечером.
От отрыжки избавит состав из ягод клюквы, алоэ и меда. Все компоненты пропустите через мясорубку, залейте теплой водой и подождите 6 часов. Песте состав постепенно в течение дня.
Хирургическое лечение
Когда консервативное лечение не дает нужного результата, симптомы ГПОД усиливаются, и на этом фоне происходит тяжелое поражение пищевода – гастроэнтерологи настоятельно рекомендуют проведение операции.
(если таблица видна не полностью – листайте ее вправо)
Операцию – ушивание грыжевого отверстия – проводят тремя способами (выбор метода зависит от состояния пациента, его возраста, и размеров грыжи):
открытым полостным методом,
лапароскопическим способом,
путем мини доступа.
Восстановительный период напрямую зависит от метода проведения операции. После полостной операции больной проводит сутки в реанимационном отделении, затем его переводят в палату. Вставать разрешается на 5-й день, а швы удаляют на 7-й день. Полное восстановление организма заканчивается через 4 недели.
После лапароскопии срок восстановления сокращается в два раза. Уже вечером в день операции пациенту разрешается вставать, а выписывают его через 3–5 дня после операции.
Соблюдать диету и выполнять особые предписания врача необходимо минимум 6 месяцев. Затем человек постепенно переходит к нормальному образу жизни.

Результат хирургического лечения ГПОД: манжетка сформирована из желудка, предотвращает заброс содержимого желудка в пищевод
Подведем итоги
Помните, что консервативное лечение грыжи пищевого отверстия диафрагмы будет эффективным только при строгом приеме всех назначенных лекарств, пожизненном соблюдении диеты и режима дня. Если вы не готовы постоянно ограничивать себя – стоит подумать об операции.
Напоследок хорошая новость: в современной фармакологии появились препараты без побочных эффектов и не вызывающие привыкания. Это большой шаг вперед в лечении ГПОД, т. к. во время терапии возникает много проблем из-за привыкания организма к определенным медикаментам, которым необходимо искать альтернативу.
К какому врачу обратиться для лечения грыжи пищеводного отверстия диафрагмы?
Если вас беспокоит данная проблема, вы можете обратиться к Терехину Алексею Алексеевичу, г. Москва. Врач-хирург, кандидат медицинских наук, специалист в области хирургического лечения грыж. Есть международный сертификат, возможно лечение грыжи пищеводного отверстия диафрагмы через небольшие проколы за один день в стационаре.

Врач-хирург, кандидат медицинских наук, Терехин Алексей Алексеевич
Сайт доктора: https://aaterehin.ru Телефон для связи: +7 (926) 707-33-87.
Владелец и ответственный за сайт и контент: Афиногенов Алексей.
Эндоскопические признаки грыжи пищеводного отверстия диафрагмы
Грыжа пищеводного отверстия диафрагмы – это патологическое состояние, вызванное интимным поражением мышечной основы диафрагмы и сопровождающееся временным или постоянным смещением части диафрагмы. желудок в средостение.
Впервые описаны французским хирургом Амбруазом Парром в 1679 году и итальянским анатомом Морганьи в 1769 году. В России Н.С. Ильшинский. В 1841 г. пришел к выводу о возможности прижизненной диагностики болезни.К началу 20 века было описано всего 6 случаев, а с 1926 по 1938 год их выявляемость увеличилась в 32 раза, а болезнь заняла 2 место после язвенной болезни. В настоящее время грыжа пищеводного отверстия диафрагмы выявляется при рентгенологическом исследовании более чем у 40% населения.
Причины образования грыжи пищеводного отверстия диафрагмы
Основные причины.
- Системное поражение мышечной ткани. Пищевод образован ножками диафрагмы, они покрывают пищевод, выше и ниже них лежит соединительнотканная пластинка, она соединяется с адвентицией пищевода, образуя пищеводно-диафрагменную перепонку.В норме диаметр отверстия составляет 3,0-2,5 см. У пожилых людей здесь скапливается жировая ткань. Пищевод диафрагмы расширяется, оболочки растягиваются, развивается дегенерация мышечных волокон диафрагмы.
- Повышенное внутрибрюшное давление. Этому способствует опущение желудка в пищевод (при запорах, беременности, переносе тяжестей).
Неосновные причины.
- Укорочение пищевода. Первичное укорочение пищевода при нарушении функции кардии приводит к рефлюкс-эзофагиту, что приводит к пептической стриктуре пищевода, а это, в свою очередь, вызывает укорочение пищевода и т. Д.- прогрессирует грыжа пищеводного отверстия диафрагмы.
- Продольные сокращения пищевода: возможно возбуждение блуждающего нерва, что в свою очередь приводит к усилению продольного сокращения мышц пищевода, раскрытия кардии – образуется грыжа пищеводного отверстия диафрагмы.
Основной классификацией грыжи пищеводного отверстия диафрагмы является классификация Акерлунда (1926). Выделяют 3 основных типа грыжи:
- Скользящая грыжа.
- Паразофагеальная грыжа.
- Короткий пищевод.
Скользящая (аксиальная) грыжа встречается почти у 90% пациентов с грыжей пищеводного отверстия диафрагмы. В этом случае сердечная область желудка смещается в средостение.
Паразофагеальная грыжа встречается примерно у 5% пациентов. Характеризуется тем, что кардия не меняет своего положения, а через расширенное отверстие выходит дно и большая кривизна желудка. Грыжевой мешок также может содержать другие органы, например поперечную ободочную кишку.
Короткий пищевод как самостоятельное заболевание встречается редко. Это аномалия развития, и многие специалисты в настоящее время не рассматривают грыжу пищеводного отверстия.
Эндоскопические признаки диафрагмальной грыжи
- Уменьшение расстояния от передних резцов до кардии.
- Зия кардия или неполное ее закрытие.
- Выпадение слизистой оболочки желудка в пищевод.
- Наличие «второго входа» в желудок.
- Наличие грыжевой полости.
- Гастроэзофагеальный рефлюкс желудочного содержимого.
- Признаки рефлюкс-эзофагита и гастрита.
Уменьшение расстояния от передних резцов до кардии. Обычно это расстояние составляет 40 см. Гнездо кардии нормально закрытое, на 2-3 см выше зубчатая линия (Z-линия). При аксиальной грыже пищеводного отверстия диафрагмы Z-линия определяется в грудном отделе пищевода над диафрагмальным отверстием.Расстояние до него от резцов сокращается. При коротком пищеводе часто допускается диагностическая ошибка. Необходимо знать, что при смещении только зубчатая линия, а кардия на месте. Часто розетка кардии смещается при грыжах в сторону.
Зия кардия или неполное ее закрытие. Также наблюдается при аксиальных грыжах. В норме кардия закрыта. Зия кардия при грыжах пищеводного отверстия диафрагмы наблюдается в 10-80% случаев.Пищевод при осмотре на входе следует внимательно осмотреть, а при приближении к кардии подачу воздуха прекратить, иначе будут ошибки. Когда эндоскоп проходит через кардию, сопротивления нет, а в норме оно мало.
Выпадение слизистой оболочки желудка в пищевод – характерный эндоскопический признак осевой грыжи. Типичное выпячивание слизистой оболочки желудка над диафрагмальным отверстием лучше всего определяется при глубоком вдохе.Слизистая желудка подвижна, пищевод неподвижен. Осмотр на подъезде в спокойном состоянии, т.к. При извлечении устройства возникает рвотный рефлекс, и выпадение слизистой оболочки может быть нормальным. Высота может быть увеличена до 10 см.
Наличие «второго входа» в желудке. Характерен для параэзофагеальной грыжи. Первый вход в область слизистой оболочки желудка, второй – в области пищеводного отверстия диафрагмы. При глубоком дыхании ножки диафрагмы сходятся и диагностика упрощается.
Наличие грыжевой полости – характерный признак парезизофагеальной грыжи. Определяется только при осмотре со стороны полости желудка. Он расположен рядом с отверстием пищевода.
Гастроэзофагеальный рефлюкс желудочного содержимого хорошо виден слева.
Поскольку блокирующая функция кардии при параэзофагеальной грыже не нарушается, два последних признака для этих грыж не характерны и наблюдаются, в основном, при скользящих грыжах.
 [1], [2], [3], [4], [5], [6], [7], [8], [9]
[1], [2], [3], [4], [5], [6], [7], [8], [9]
Диафрагмальная грыжа: причины, симптомы и диагностика
Что такое диафрагмальная грыжа?
Диафрагма – это куполообразный мышечный барьер между грудной и брюшной полостями. Он отделяет сердце и легкие от органов брюшной полости (желудка, кишечника, селезенки и печени).
Диафрагмальная грыжа возникает, когда один или несколько органов брюшной полости перемещаются вверх в грудную клетку через дефект (отверстие) в диафрагме. Этот вид дефекта может присутствовать при рождении или приобретаться позже.Это всегда неотложная медицинская помощь, и для исправления требуется срочная операция.
Врожденная диафрагмальная грыжа (ВГД) возникает из-за аномального развития диафрагмы во время формирования плода. Дефект диафрагмы плода позволяет одному или нескольким органам брюшной полости переместиться в грудную клетку и занять то место, где должны быть легкие. В результате легкие не могут развиваться должным образом. В большинстве случаев это поражает только одно легкое.
Приобретенная диафрагмальная грыжа (ADH) обычно возникает в результате тупой или проникающей травмы.Большинство случаев тупых травм вызывают дорожно-транспортные происшествия и падения. Проникающие ранения обычно возникают в результате колотых или огнестрельных ранений. Операция на брюшной полости или груди также может вызвать случайное повреждение диафрагмы. В редких случаях диафрагмальная грыжа может возникать без известной причины и оставаться невыявленной в течение определенного периода времени, пока не станет достаточно серьезной, чтобы вызвать симптомы.
Большинство врожденных диафрагмальных грыж являются идиопатическими; их причина неизвестна. Считается, что к их развитию привело сочетание нескольких факторов.Хромосомные и генетические аномалии, воздействие окружающей среды и проблемы с питанием могут играть роль в формировании этих грыж. Это также может произойти с другими проблемами органов, такими как аномальное развитие сердца, желудочно-кишечного тракта или мочеполовой системы.
Следующие факторы могут увеличить риск приобретенной диафрагмальной грыжи:
- тупые травмы в результате дорожно-транспортного происшествия
- хирургические вмешательства на груди или животе
- падения с поражением области диафрагмы
- колотые ранения
- огнестрельные ранения
Тяжесть симптомов диафрагмальной грыжи может варьироваться в зависимости от ее размера, причины и пораженных органов.
Затрудненное дыхание
Обычно это очень тяжело. В CDH это результат аномального развития легких. В ADH это происходит, когда легкие не могут нормально функционировать из-за скученности.
Тахипноэ (учащенное дыхание)
Ваши легкие могут пытаться компенсировать низкий уровень кислорода в вашем теле, работая более быстрыми темпами.
Посинение кожи
Когда ваше тело не получает достаточно кислорода из легких, ваша кожа может выглядеть синей (цианоз).
Тахикардия (учащенное сердцебиение)
Ваше сердце может перекачивать кровь быстрее, чем обычно, в попытке снабдить ваше тело насыщенной кислородом кровью.
Подробнее: Что такое аритмия? »
Снижение или отсутствие звуков дыхания
Этот симптом часто встречается в случае CDH, потому что одно из легких ребенка могло сформироваться неправильно. Звуки дыхания на пораженной стороне будут отсутствовать или их очень трудно услышать.
Кишечные шумы в области грудной клетки
Это происходит, когда ваш кишечник продвигается вверх в грудную полость.
Менее полный живот
При пальпации (осмотр тела путем надавливания на определенные участки) живот может быть менее полным, чем следовало бы. Это происходит из-за того, что органы брюшной полости выталкиваются в грудную полость.
Обычно врачи могут диагностировать врожденную диафрагмальную грыжу еще до рождения ребенка. Примерно половина случаев выявляется при ультразвуковом исследовании плода. Также может быть повышенное количество околоплодных вод (жидкости, которая окружает и защищает плод) в матке.
После рождения при физикальном осмотре могут появиться следующие отклонения:
- аномальные движения грудной клетки
- затрудненное дыхание
- посинение кожи (цианоз)
- отсутствие звуков дыхания на одной стороне грудной клетки
- звуки кишечника в груди
- ощущение «полупустого» живота
Следующие тесты обычно достаточны для диагностики ХДГ или АДГ:
- Рентген
- Ультразвуковое сканирование (использует звуковые волны для получения изображений грудного отдела и брюшных полостей и их содержимого)
- Компьютерная томография (позволяет непосредственно просматривать органы брюшной полости)
- Анализ газов артериальной крови (забор крови непосредственно из артерии и определение уровней кислорода, углекислого газа и кислотности или уровня pH )
- МРТ (для более точной оценки органов, особенно у плода)
Как врожденные, так и приобретенные диафрагмальные грыжи обычно повторяются. требуется срочная операция.Необходимо выполнить операцию по удалению органов брюшной полости из груди и их помещения обратно в брюшную полость. Затем хирург восстановит диафрагму.
С помощью CDH хирурги могут выполнять операцию уже через 48–72 часа после рождения ребенка. В экстренных ситуациях операция может быть проведена раньше, а может быть отложена. Каждый случай индивидуален. Первый шаг – стабилизировать состояние ребенка и повысить уровень кислорода. Для стабилизации состояния младенца и облегчения дыхания используются различные лекарства и методы.За такими младенцами лучше всего ухаживать в центре с высокоспециализированным отделением интенсивной терапии новорожденных (NICU). Как только состояние ребенка стабилизируется, может потребоваться операция.
Подробнее: Эндотрахеальная интубация »
При использовании ADH обычно требуется стабилизация пациента перед операцией. Поскольку большинство случаев АДГ вызвано травмой, могут возникнуть другие осложнения, такие как внутреннее кровотечение. Поэтому операция должна быть проведена как можно скорее.
В настоящее время не существует известного способа предотвратить CDH.Ранний и регулярный дородовой уход во время беременности важен для выявления проблемы до родов. Это позволяет правильно планировать и заботиться до, во время и после родов.
Некоторые основные профилактические меры, которые могут помочь вам избежать ADH, включают:
- Безопасное вождение и всегда пристегнутый ремень безопасности.
- Избегайте занятий, которые могут привести к серьезным тупым травмам груди или живота, например, экстремальных видов спорта.
- Ограничение алкоголя и отказ от употребления наркотиков, которые могут сделать вас более склонными к несчастным случаям.
- Соблюдайте осторожность при обращении с острыми предметами, такими как ножи и ножницы.
Перспективы CDH зависят от степени поражения легких, а также от степени поражения других органов. Согласно текущим исследованиям, общая выживаемость при врожденных диафрагмальных грыжах составляет 70-90 процентов.
Выживаемость при ADH напрямую зависит от типа травмы, возраста и общего состояния здоровья человека, а также от тяжести грыжи в зависимости от размера и других вовлеченных органов.
.Анатомия, функции, схема, состояния и симптомы
На диафрагму может влиять целый ряд заболеваний.
Грыжа пищеводного отверстия диафрагмы
Грыжа пищеводного отверстия диафрагмы возникает, когда верхняя часть желудка выпячивается через пищеводное отверстие диафрагмы. Эксперты не уверены, почему это происходит, но это может быть вызвано:
- возрастными изменениями диафрагмы
- травмами или врожденными дефектами
- хроническим давлением на окружающие мышцы из-за кашля, напряжения или подъема тяжестей
Они чаще встречаются у людей старше 50 лет или страдающих ожирением.
Маленькие грыжи пищеводного отверстия диафрагмы обычно не вызывают никаких симптомов и не требуют лечения. Но более крупная грыжа пищеводного отверстия диафрагмы может вызывать некоторые симптомы, в том числе:
- изжога
- кислотный рефлюкс
- проблемы с глотанием
- боль в груди, которая иногда иррадирует в спину
Большие грыжи пищеводного отверстия диафрагмы иногда требуют хирургического вмешательства, но обычно в других случаях поддается лечению с помощью безрецептурных антацидов. Ингибиторы протонной помпы также могут помочь снизить выработку кислоты и излечить любые повреждения пищевода.
Диафрагмальная грыжа
Диафрагмальная грыжа возникает, когда хотя бы один орган брюшной полости выпячивается в грудную клетку через отверстие в диафрагме. Иногда это присутствует при рождении. Когда это происходит, это называется врожденной диафрагмальной грыжей (ВДГ).
Травмы в результате несчастного случая или хирургического вмешательства также могут вызвать диафрагмальную грыжу. В данном случае это называется приобретенной диафрагмальной грыжей (ADH).
Симптомы могут различаться в зависимости от размера грыжи, причины и пораженных органов.Они могут включать:
- затрудненное дыхание
- учащенное дыхание
- учащенное сердцебиение
- кожа синеватого цвета
- звуки кишечника в груди
И ADH, и CDH требуют немедленной операции по удалению органов брюшной полости из груди полости и отремонтировать диафрагму.
Судороги и спазмы
Спазм или спазм диафрагмы могут вызвать боль в груди и одышку, которые можно принять за сердечный приступ. Некоторые люди также испытывают потоотделение и беспокойство во время спазма диафрагмы.Другие описывают ощущение, что они не могут сделать полный вдох во время спазма.
Во время спазма диафрагма не поднимается обратно после выдоха. Это раздувает легкие, вызывая сужение диафрагмы. Это также может вызвать спазмы в груди. Энергичные упражнения могут вызвать спазм диафрагмы, что часто приводит к тому, что люди называют боковым швом.
Спазмы диафрагмы обычно проходят сами по себе в течение нескольких часов или дней.
Диафрагмальное трепетание
Диафрагмальное трепетание – редкое состояние, которое часто принимают за спазм.Во время приступа кто-то может почувствовать трепетание в виде пульсации в брюшной стенке.
Он также может вызывать:
- одышку
- стеснение в груди
- боль в груди
- боль в животе
повреждение диафрагмального нерва
Несколько причин могут повредить диафрагмальный нерв, в том числе
- травмы хирургические
- хирургические травмы
- рак легких или близлежащих лимфатических узлов
- заболевания спинного мозга
- аутоиммунное заболевание
- нервно-мышечные расстройства, такие как рассеянный склероз
- определенные вирусные заболевания
Это повреждение может вызвать дисфункцию или паралич диафрагмы.Но повреждение диафрагмального нерва не всегда вызывает симптомы. Когда это происходит, возможные симптомы включают:
- одышку в положении лежа или при выполнении упражнений
- утренние головные боли
- проблемы со сном
- боли в груди
Врожденная диафрагмальная грыжа | IntechOpen
2.1. Определение
Врожденная диафрагмальная грыжа (ВГД) определяется наличием отверстия в диафрагме, которое позволяет грыжу содержимого брюшной полости в грудную клетку.
2.2. Эпидемиология
CDH – это редкое заболевание, которое встречается у <1–5: 10 000 рождений [1]. Наиболее часто встречающийся анатомический тип - это левосторонняя заднебоковая грыжа (грыжа Бохдалека), включающая в подавляющем большинстве случаев 85–90%, в то время как передняя грыжа Морганьи встречается редко.Двусторонний дефект составляет 15–20% случаев; тканевой дефект, затрагивающий большую часть гемидиафрагмы, называется агенезией [2].
2.3. Причины
2.3.1. Причины, связанные с окружающей средой
Ни одного случая CDH у людей не было однозначно связано с тератогенным воздействием или воздействием окружающей среды. Недавно была установлена потенциальная связь с иммунодепрессивным препаратом микофенилат мофетил, но механизм, с помощью которого это лекарство может вызвать диафрагмальный дефект, неизвестен [3].
2.3.2. Наследственные причины
Около 10% всех людей с CDH имеют хромосомные аномалии. Наиболее частыми аномалиями являются трисомия 18 и изохромосома 12p (синдром Паллистера-Киллиана или PKS), хотя сообщалось о многих дополнительных аномалиях (Таблица 1). Некоторые из наиболее распространенных моногенных синдромов, при которых возникает CDH, перечислены в (Таблицы 2 и 3) [4].
| Хромосомная аномалия / локус | Частота врожденной диафрагмальной грыжи | |
|---|---|---|
| Обнаружено при этом заболевании | Относится к этому заболеванию | |
| Синдром Паллистера-Киллиана / (израсомиохромосомный или ) | ~ 30% | ? <5% |
| Трисомия 13 | Редко | Очень редко |
| Трисомия 18 | ? 1–2% | Редко среди всех CDH; наиболее частая хромосомная аномалия при пренатально диагностированной CDH |
| Трисомия 21 | Редко (грыжи Морганьи> грыжи Бохдалека) | Очень редко |
| Del (4) (p16) (синдром Вольфа-Хиршхорна) | Редко | Очень редко |
| + der (22) t (11; 22) (q23; q11) | 5–10% | Очень редко |
| Del (15) (q26.2) | Неизвестно (? Но возможно большинство) | Неизвестно |
| Del (1) (q41-q42) | Неизвестно | Неизвестно |
| Del (8) (p23.1) | ? 30 % | Неизвестно |
Таблица 1.
Общие хромосомные аномалии, связанные с CDH.
| Синдром | Частота КДГ при этом расстройстве | Тип наследования | Ген | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Синдром Корнелии де Ланге | ? До 5% | AD | NIPBL | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| SMC3 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Неизвестно | XL | SMC1A | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Краниофронтоназальный синдром | Редко | XL (но мужчины менее серьезно затронуты, чем женщины) | FСиндром Дениса-Драша | Редко | AD | WT1 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Синдром Доннаи-Барроу | ~ 70% | AR | LRP2 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Синдром Фринса | > 80% (но оценка может быть предвзятой) | AR | Неизвестно (возможная этиологическая гетерогенность y) | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Синдром Мэтью-Вуда | ~ 50% | AR | STRA6 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Спондилокостальный дизостоз (SCDO) | Редко | AR | DLL3 41||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Редкий | LFNG | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Редкий | HES7 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Синдром Симпсона-Голаби-Бемеля | Редкий | XL | GPC 2. Избранные синдромы, в которых CDH является признаком.
Таблица 3.Синдромы, в которых CDH встречается реже. 2.4. КлассификацияСуществует шесть типов ИБС (рис. 1):
Рисунок 1.Типы врожденных диафрагмальных грыж. Из практических соображений, касающихся подхода к визуализации и консультирования, было предложено классифицировать CDH на внутриплевральную и средостенную. Внутриплевральные грыжи возникают из-за дефектов мышечной диафрагмы, которые могут быть результатом недостаточного сращения плевроперитонеальных мембран и мускулатуры брюшной стенки или отсутствия плевроперитонеальных оболочек. Содержимое интраплевральной грыжи вызывает сдавливание внутригрудных внутренних органов, вызывая гипоплазию легких и контралатеральный сдвиг средостения.В эту категорию входят традиционно классифицируемые грыжи Бохдалека. Средостенные грыжи можно разделить на два типа: загрудинные и центральные. Загрудинные грыжи классифицируются как грыжи Морганьи, хотя настоящая грыжа Морганьи – это лишь небольшая анатомическая область, расположенная в пространстве между стернальной и реберной головками диафрагмы. Истинная грыжа Морганьи считается подтипом загрудинных грыж средостения с более крупными вентральными грыжами, которые являются дефектами центрального сухожилия, возникающими из-за нарушения развития поперечной перегородки.Хиатальные грыжи, как видно из их названия, в большей степени развиваются через пищеводный перерыв и не затрагивают центральное сухожилие. Дифференциация вентральных грыж средостения от внутриплевральных грыж важна, потому что внутриплевральные грыжи, как правило, не приводят к гипоплазии легких, которая является основным осложнением ИБС [5] (Таблица 4).
Таблица 4.Классификация CDH Детским центром плода Техаса. 2.5. ЭмбриологияДиафрагма начинает развиваться примерно на 4 неделе беременности. Он складывается из нескольких структур. Переднее центральное сухожилие развивается из складки вентральной стенки тела: поперечной перегородки. Другая складка на заднебоковых сторонах образует плевроперитонеальные мембраны. Закрытие плевроперитонеальных каналов происходит, когда поперечная перегородка сливается со структурами, окружающими пищевод, брыжейку пищевода и соединяется с плевроперитонеальными мембранами.Закрытие плевроперитонеальных каналов у людей обычно происходит примерно на восьмой неделе беременности. Правая сторона диафрагмы закрывается раньше левой [6]. Центральная часть и, возможно, передние области , как полагают, развиваются из поперечной перегородки, которая изначально сливается с печенью во время развития и становится безмышечным центральным сухожилием диафрагмы [7]. Заднебоковой отдел , место, где возникает грыжа Бохдалека, развивается из плевроперитонеальных складок (PPF), которые представляют собой треугольные структуры, происходящие из мезодермы, которые образуются в грудной клетке на раннем этапе развития диафрагмы.Эти PPF являются частью диафрагмальной соединительной ткани. Мембранная диафрагма позже становится мускулистой за счет миграции мышечных клеток-предшественников в PPF из шейных сомитов. Это явление происходит до того, как эти клетки начнут пролиферировать, дифференцироваться и мигрировать на мембранную диафрагму [8, 9]. Гипотеза состоит в том, что грыжа Бохдалека возникает, если PPF не сливаются с поперечной перегородкой и дорсальной брыжейкой пищевода к 10-й неделе беременности [4]. Легкое берет начало как выход из брюшной стенки заднего конца гортани и трахеи и делится на два бронхиальных зачатка на 3-4 неделе беременности [10].Когда два зачатка удлиняются, примитивная трубчатая трубка передней кишки начинает защемляться на две трубки, а именно на дорсальный пищевод и вентральную трахею [11]. Дальнейшее разрастание зачатков легких дает вторичные бронхи. У человека правое легкое состоит из трех долей, тогда как левое легкое состоит из двух долей. Ветвление первичных зачатков бронхов моноподиальное. Затем каждый вторичный бронх подвергается прогрессивному дихотомическому ветвлению, поскольку каждая ветвь многократно разветвляется. Воспроизводимое ветвление у человека завершается в 16 поколениях на 16 неделе беременности [12].Последние семь поколений дыхательных путей завершаются во время последней части беременности. Альвеолизация у человека начинается через 28–30 недель и завершается в послеродовой период [13]. Рид [14] представила этот процесс в своих законах развития легких человека:
2.6. ПатогенезПатогенез CDH плохо изучен. Дефект диафрагмы вызван задержкой или нарушением разделения двух отделов: грудного и абдоминального. Это связано с закрытием эмбриональных плевроперитонеальных каналов под влиянием роста постпеченочной мезенхимальной пластинки и плевроперитонеальных складок [15, 16]. При CDH дыхательная недостаточность при рождении является результатом гипоплазии легких (PH), уменьшения разветвления дыхательных путей и дефицита сурфактанта.Обширная мускуляризация легочных сосудов может привести к стойкой легочной гипертензии (ПРК) у новорожденного. Исторически считалось, что ЛГ является результатом сдавления легких грыжей внутригрудных органов брюшной полости. Однако наше понимание аномального развития легких в связи с CDH значительно улучшилось, и мы знаем, что развитие легких уже затронуто до развития диафрагмальной грыжи, подразумевая, что легкие в первую очередь нарушаются в своем развитии до того, как может произойти механическое сжатие [17, 18]. 2.7. Сопутствующие аномалииНаиболее частыми сопутствующими аномалиями являются сердечно-сосудистые заболевания у 40–60% живорожденных детей и у 95% случаев гибели плода; поэтому подробное ультразвуковое исследование необходимо проводить в каждом случае с диагнозом ХДБ [19] (Таблица 5).
2.8. Ультразвуковая диагностикаУльтразвуковое исследование грудной клетки может быть легко выполнено до 25–26 недель беременности; после этого периода повышенная минерализация ребер ограничивает отображение внутригрудных органов, особенно для коронарных или сагиттальных изображений. Развивается ряд торакальных аномалий; они могут появиться только в третьем триместре или регрессировать до рождения. Следовательно, если первоначальная оценка грудной клетки может быть выполнена уже на 12-й неделе беременности, для последующего наблюдения за патологическими случаями может потребоваться сканирование в конце третьего триместра. Плоскости сканирования : наиболее важным видом для оценки внутригрудной анатомии является классический четырехкамерный вид сердца плода. В этой плоскости можно визуализировать большинство грудных органов, включая ребра, грудину и очертания кожи. Срединно-сагиттальные виды , и , парасагиттальные виды позволяют отображать диафрагму в виде гипоэхогенной линии под легкими и сердцем, над печенью и желудком. Диафрагма имеет изогнутый контур, выпуклый к грудной клетке. Осевой четырехкамерный вид : необходимо проверить следующие структуры: два легких выглядят твердыми, однородными; слабо гиперэхогенный, почти полностью окружающий сердце, правое больше левого легкого; грудная аорта позади левого предсердия; сердце ориентировано влево; ребра и покрывающие их кожные ткани; а сзади – позвоночник (рис. 2). Рисунок 2.Четырехкамерный вид. Вид с тремя сосудами : позволяет визуализировать вилочковую железу и ее взаимосвязь с большими сосудами и выглядит как четко очерченная округлая сплошная структура, расположенная между большими сосудами и грудиной.Он слабо гипоэхогенный по сравнению с окружающими легкими. Спереди от позвоночника и за тремя сосудами можно увидеть трахею и, с некоторыми трудностями, пищевод (рис. 3). Рисунок 3.Вид с тремя сосудами. Обратите внимание, что вилочковая железа несколько гипоэхогена, чем легкие. Срединно-сагиттальный вид : не дает существенной информации о легких, поскольку они заняты в основном сердцем. Парасагиттальный вид справа : ниже правого легкого виден диафрагмальный гипоэхогенный слой. Левая парасагиттальная проекция : диафрагмальный гипоэхогенный слой виден ниже левого легкого и сердца и позволяет продемонстрировать, что желудок расположен ниже диафрагмы. Ультразвуковая диагностика CDH, как правило, косвенная: обнаруживается аномальное внутригрудное положение желудка и / или других мигрировавших внутренних органов, а также смещение сердца и средостения (Рисунок 4). Рис. 4.Сагиттальный вид. Обратите внимание на различную эхогенность легких и внутренних органов брюшной полости.Диафрагма выглядит как гипоэхогенная тонкая линия. Левый заднебоковой CDH : на четырехкамерном изображении желудок находится в левом гемитораксе или в средостении (рис. 5). Рисунок 5.Левая врожденная диафрагмальная грыжа. Желудок находится в левом гемитораксе, а сердце смещено вправо. Часто можно увидеть несколько петель тонкой кишки возле желудка, в то время как сердце и средостение проталкиваются контралатерально.Гораздо реже может мигрировать селезенка и / или левая доля печени. В некоторых случаях в грудную клетку мигрируют только некоторые петли подвздошной кишки и / или левая доля печени; следовательно, диагноз основан только на декстрокардии и необычном неоднородном виде левого гемиторакса (рис. 6). Рисунок 6.Левый CDH. Грыжа левой доли печени и петель кишечника. Сердце смещено в правый гемиторакс. Перегиб венозного синуса – надежный признак грыжи левой доли печени; изгиб пупочного сегмента воротной вены (воротные пазухи) влево от средней линии и движение воротных сосудов к латеральному сегменту левой доли печени по направлению к диафрагме или над ней считается лучшим предиктором грыжи печени [20]. (Рисунок 7). Рис. 7.Портальные сосуды, заходящие в грудную клетку. Левая доля печени (маркеры). Следует иметь в виду, что даже несмотря на то, что дефект диафрагмы возникает в первом триместре, висцеральная грыжа меняется во времени, с начала второго триместра до первого часа жизни. Сагиттальные виды позволяют обнаружить некоторые дополнительные особенности, которые помогают подтвердить диагноз; наличие внутригрудных внутренних органов на четырехкамерном изображении является основным требованием для правильного диагноза CDH. CDH правосторонний: диагноз затруднен, поскольку основной признак – внутригрудное смещение желудка – отсутствует, поскольку дефект находится с другой стороны диафрагмы. Есть несколько косвенных признаков, которые позволяют поставить диагноз. Один из них – это вращение сердца влево с увеличением оси сердца (рис. 8) и смещение вверх правой доли печени в правый гемиторакс. Этот признак лучше всего наблюдать с помощью цветного допплера для идентификации надпеченочных вен в грудной клетке из-за схожей эхогенности легких и печени.Правосторонние внутриплевральные грыжи встречаются реже, всегда содержат печень и могут содержать различное количество кишечника и желудка. Редко внутриплевральные грыжи могут быть двусторонними; они, как правило, связаны с тяжелой гипоплазией легких. Положение сердца по средней линии, отсутствие кардиомедиастинального сдвига при подозрении на внутриплевральную грыжу должны вызывать подозрение на наличие двусторонних внутриплевральных грыж. Рисунок 8.Вращение сердца влево с увеличением оси сердца и смещением вверх правой доли печени в правый гемиторакс. Передний и центральный CDH : вентральный тип появляется спереди из-за дефекта центральных сухожилий. Центральное сухожилие диафрагмы на его верхней поверхности и перикард сообщаются, при наличии дефекта на этом участке может развиться выпот в перикард. Вентральные грыжи могут толкать сердце кзади, но не вызывают гипоплазии легких (рис. 9). Рис. 9.Поперечный вид грудной клетки плода с анэхогенным образованием за сердцем; FH – сердце плода; Ао – аорта; S – желудок. Грыжа Морганьи меньшего размера, как правило, представляет собой изолированный передний дефект и, учитывая ее небольшой размер и расположение, не вызывает компрессии органов грудной клетки. Грыжи Морганьи не сообщаются с перикардиальным пространством; следовательно, эта особенность является ключевым элементом дифференциации от грыж средостения (Таблица 6).
Таблица 6.Основные сонографические характеристики. Hiatal CDH : при ультразвуковом исследовании он может проявляться как гипоэхогенное изображение позади сердца плода в заднем средостении, кпереди от тела позвонка, непрерывно с маленьким желудком плода, расположенным в брюшной полости чуть ниже диафрагмы в среднее положение.Парасагиттальные сонографические срезы грудной клетки плода показывают неповрежденную диафрагму с обеих сторон. Во время обследования можно визуализировать перистальтику желудка или движения желудка вверх и вниз в грудную клетку плода [21, 22]. Отсутствие печени при грыже пищеводного отверстия диафрагмы должно помочь отличить ее от правосторонней внутриплевральной грыжи. Диагноз диафрагмальной грыжи в первом триместре встречается редко. Ранняя диагностика связана с плохим прогнозом и наличием дополнительных дефектов [23, 24].Диагноз CDH наводит на мысль, если обнаруживается смещение сердца плода в сочетании с внутригрудным образованием, имеющим вид печени или желудка. Об этом сообщалось в проспективном исследовании 78 000 беременностей в первом триместре при скрининге хромосомных аномалий по толщине затылочной полупрозрачности, 19 хромосомно нормальных плодах с диагнозом врожденная диафрагмальная грыжа. Только одному из них был поставлен диагноз в первом триместре; Диагноз ставился на основании визуализации желудка в грудной клетке.Примерно в одной трети случаев диафрагмальной грыжи они обнаружили повышенную прозрачность воротниковой зоны. У большинства младенцев (83%), умерших в неонатальном периоде из-за гипоплазии легких, затылочная прозрачность была увеличена, тогда как соответствующий процент выживших составил 22%. Авторы предположили, что скопление жидкости в затылочной области может быть вызвано венозным застоем, обусловленным внутригрудной компрессией из-за ранней грыжи органов брюшной полости [25]. Сдавление грыжи органов пищевода или обструкция выходного отверстия желудка вызывает многоводие, которое может проявиться позже во время беременности.Другой причиной многоводия при ХДГ является атрезия пищевода с трахеопищеводным свищом, который может быть очень трудно диагностировать, поскольку визуализация проксимального отдела пищевода зависит от его расширения из-за проглоченных околоплодных вод. 2.9. Дифференциальный диагнозБронхогенные кисты ( дупликация передней кишки ) содержат несколько компонентов бронхов, включая респираторный эпителий, слизистые железы и хрящи, и могут возникать где угодно по длине трахеи или пищевода [26].Большинство из них диагностируются случайно или, если они достаточно большие, могут сдавливать пищевод и / или трахею. Врожденная кистозно-аденоматоидная мальформация (CCAM) : аномалия развития легких, возникающая в результате аномальной пролиферации клеток и снижения запрограммированной гибели клеток легочной ткани. CCAM типа I является наиболее распространенным и отличается относительно большими кистами и продукцией муцина. Кистозные тератомы – доброкачественные опухоли, чаще всего обнаруживаемые в переднем средостении.Они состоят из нескольких типов дифференцированных клеток, происходящих из энтодермы, эктодермы и / или мезодермы [27, 28]. Нейрогенные опухоли – наиболее частое поражение заднего средостения. Они, вероятно, имеют происхождение от нервного гребня; большинство из них доброкачественные: неврилемома, нейрофиброма, ганглионеврома, феохромоцитома и нейробластома. Легочная агенезия относится к частичному или полному отсутствию легочной ткани, которое вызвано недостаточностью развития зачатка легкого. Легочная секвестрация возникает в результате примитивной легочной ткани, не связанной с трахеобронхиальным деревом. Секвестрация может быть внутрилегочной, происходящей в плевре нормального легкого, или внелегочной, происходящей вне нормального легкого в пределах его собственного плеврального мешка. 2.10. Прогностические индикаторыНаилучшим подтвержденным методом измерения является площадь контралатерального легкого, оцениваемая с помощью 2D-ультразвука с помощью так называемого отношения площади легких к окружности головы (LHR) [29].Были описаны различные методы измерения, но наиболее воспроизводимый и точный метод включает отслеживание контуров легких. Нормальная площадь легких увеличивается в четыре раза больше, чем окружность головы между 12 и 32 неделями; следовательно, ЛГР необходимо корректировать в соответствии с гестационным возрастом. Влияние гестационного возраста на LHR можно минимизировать, выражая наблюдаемую LHR как отношение к ожидаемому среднему LHR для этого гестационного возраста. 2.10.1. Отношение площади легких к окружности головыОтношение площади легких к окружности головы (LHR) – это ультразвуковая мера, предлагаемая для выявления плодов с врожденной диафрагмальной грыжей (CDH), у которых плохой прогноз.Площадь легких, противоположная CDH, измеряется на уровне , четырехкамерный вид путем ручного отслеживания легкого, что, по-видимому, является наиболее воспроизводимым способом измерения площади легкого [30]. Произведение делится на окружность головы (HC), чтобы получить LHR. Отношение площади легких к окружности головы (LHR) = площадь легких / окружность головы. 2.10.2. Наблюдаемое / ожидаемое отношение легких к головкеНаблюдаемое LHR может быть выражено как процент от ожидаемого среднего для гестационного возраста как наблюдаемое / ожидаемое отношение легких к голове O / E LHR [31, 32]. O / E LHR = (наблюдаемый LHR / ожидаемый LHR) × 100 Была предложена четырехступенчатая стратификация плодов на основе их наблюдаемого / ожидаемого (O / E) LHR, при этом также учитывалась их печень позиция.
2.10.3. Объем легких плодаНа МРТ плода описано несколько методов оценки гипоплазии легких плода. Все эти методы включают измерение общего объема легких плода (TFLV).МР-волюметрия считается наиболее точным методом измерения ипсилатерального легкого и, следовательно, для наилучшей оценки объема легких плода по сравнению с трехмерным ультразвуком [35]. 2.10.4. Вмешательство плодаПоскольку CDH является аномалией с плохим прогнозом, которая может быть выявлена в пренатальном периоде, оправдано выполнение вмешательства, улучшающего функцию легких. Ди Фьоре и Уилсон изучали концепцию запуска роста легких путем окклюзии трахеи [36].Это наблюдалось в эксперименте с участием плодов с врожденным синдромом обструкции верхних дыхательных путей (CHAOS), у которых наблюдается впечатляющий рост легких. Во время беременности легкие плода выделяют жидкость во время своего развития, что создает положительное давление под голосовой щелью. Секреция жидкости в легких и циклическое изменение давления необходимы для развития и роста легких [37]. Секреция жидкости увеличивает давление в дыхательных путях, но во время дыхательных движений плода градиент давления нормализуется по мере открытия голосовой щели.Этот феномен создает циклические периоды растяжения тканей, которые важны для оптимального баланса между ростом и дифференцировкой [38]. Внутриматочная окклюзия трахеи действует как закрытая голосовая щель, улавливающая жидкость, что впоследствии приводит к увеличению растяжения ткани, что вызывает рост легких. Окклюзия трахеи снижает количество альвеолоцитов типа II и снижает экспрессию сурфактанта в закупоренных легких [39, 40, 41, 42]. Этот нежелательный эффект может быть уменьшен путем удаления окклюзии трахеи до рождения и / или антенатального введения стероидов [43, 44].Экспериментально, внутриутробное обращение окклюзии (клинически переводится как последовательность plug-unplug) приводит к морфо . |
